Medisch expert van het artikel
Nieuwe publicaties
Polymyositis en dermatomyositis: oorzaken, symptomen, diagnose, behandeling
Laatst beoordeeld: 05.07.2025

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
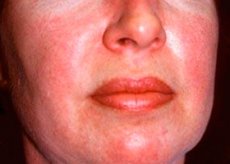
Polymyositis en dermatomyositis zijn zeldzame systemische reumatische aandoeningen die gekenmerkt worden door ontstekings- en degeneratieve veranderingen in spieren (polymyositis) of spieren en huid (dermatomyositis). De meest specifieke huidafwijking is heliotrope huiduitslag.
De spieraantasting is symmetrisch en omvat zwakte, enige gevoeligheid en daaropvolgende atrofie van de proximale bekkengordelspieren. Complicaties kunnen viscerale aantasting en maligniteit omvatten. De diagnose is gebaseerd op het klinische beeld en de beoordeling van spierdisfunctie door middel van het meten van enzymspiegels, het uitvoeren van MRI, elektromyografie en spierbiopsie. De behandeling bestaat uit glucocorticoïden, soms in combinatie met immunosuppressiva of intraveneuze immunoglobulinen.
Vrouwen worden twee keer zo vaak ziek als mannen. De ziekte kan op elke leeftijd voorkomen, maar wordt het vaakst ontdekt tussen de 40 en 60 jaar; bij kinderen tussen de 5 en 15 jaar.
Wat veroorzaakt dermatomyositis en polymyositis?
Men vermoedt dat de oorzaak van de ziekte een auto-immuunreactie is op spierweefsel bij genetisch gepredisponeerde personen. De ziekte komt vaker voor bij een belaste familiegeschiedenis en dragers van bepaalde HLA-antigenen (DR3, DR52, DR56). Mogelijke triggers zijn virale myositis en maligne neoplasmata. Er zijn meldingen van de detectie van structuren die lijken op picornavirussen in spiercellen; bovendien kunnen virussen vergelijkbare ziekten veroorzaken bij dieren. De associatie van maligne tumoren met dermatomyositis (veel minder vaak dan met polymyositis) suggereert dat tumorgroei ook een trigger kan zijn voor de ontwikkeling van de ziekte als gevolg van het initiëren van auto-immuunreacties op gemeenschappelijke antigenen van de tumor en het spierweefsel.
Afzettingen van IgM, IgG en de derde component van het complement worden aangetroffen in de wanden van de bloedvaten van skeletspieren; dit is vooral kenmerkend voor dermatomyositis bij kinderen. Patiënten met polymyositis kunnen ook andere auto-immuunprocessen ontwikkelen.
Pathofysiologie van dermatomyositis en polymyositis
Pathologische veranderingen omvatten celschade en atrofie tegen de achtergrond van ontstekingen van verschillende ernst. De spieren van de bovenste en onderste ledematen, evenals het gezicht, zijn in mindere mate beschadigd dan andere skeletspieren. Schade aan de viscerale spieren van de keelholte en de bovenste slokdarm, en minder vaak aan het hart, de maag of de darmen, kan leiden tot disfunctie van bovengenoemde organen. Hoge concentraties myoglobine als gevolg van rhabdomyolyse kunnen nierschade veroorzaken. Ontstekingsreacties in de gewrichten en longen kunnen ook optreden, vooral bij patiënten met antisynthetase-antistoffen.
Symptomen van dermatomyositis en polymyositis
Polymyositis kan acuut (vooral bij kinderen) of subacuut (vaker bij volwassenen) optreden. Een acute virusinfectie gaat soms vooraf aan of is een trigger voor de manifestatie van de ziekte. De meest voorkomende manifestaties hiervan zijn zwakte van de proximale spieren of huiduitslag. Pijn komt in mindere mate tot uiting dan zwakte. Polyartralgie, het fenomeen van Raynaud, dysfagie, longaandoeningen en algemene symptomen (verhoogde lichaamstemperatuur, gewichtsverlies, zwakte) kunnen zich ontwikkelen. Het fenomeen van Raynaud wordt vaak aangetroffen bij patiënten met gelijktijdige bindweefselaandoeningen.
Spierzwakte kan zich over enkele weken of maanden ontwikkelen. Voor klinische manifestatie van spierzwakte moet echter ten minste 50% van de spiervezels zijn aangetast (de aanwezigheid van spierzwakte wijst dus op progressie van myositis). Patiënten kunnen moeite hebben met het heffen van hun armen boven schouderhoogte, het traplopen of het opstaan vanuit een zittende positie. Vanwege ernstige zwakte van de bekken- en schoudergordelspieren kunnen patiënten aan een rolstoel of bed gebonden zijn. Als de flexoren van de nek zijn aangetast, wordt het onmogelijk om het hoofd van het kussen te tillen. Aantasting van de spieren van de keelholte en de bovenste slokdarm leidt tot slikproblemen en regurgitatie. De spieren van de onderste en bovenste ledematen en het gezicht worden meestal niet aangetast. Er kunnen echter wel contracturen van de ledematen ontstaan.
Huiduitslag die bij dermatomyositis wordt waargenomen, is meestal donker van kleur en erythemateus. Periorbitaal oedeem met een paarse kleur (heliotrope uitslag) is ook kenmerkend. De huiduitslag kan iets boven de huid uitsteken en glad of schilferig zijn; de uitslag kan voorkomen op het voorhoofd, de nek, schouders, borst, rug, onderarmen, onderbenen, wenkbrauwen, knieën, mediale malleoli, de dorsale oppervlakken van de interfalangeale en metacarpofalangeale gewrichten, aan de laterale zijde (symptoom van Gottron). Hyperemie van de basis of periferie van de nagels is mogelijk. Desquamatieve dermatitis, gepaard gaande met kloven, kan zich ontwikkelen op de huid van de laterale zijde van de vingers. Primaire huidafwijkingen verdwijnen vaak zonder gevolgen, maar kunnen leiden tot secundaire veranderingen zoals donkere pigmentatie, atrofie, littekenvorming of vitiligo. Onderhuidse verkalkingen kunnen zich ontwikkelen, vooral bij kinderen.
Ongeveer 30% van de patiënten ontwikkelt polyartralgie of polyartritis, vaak gepaard gaand met oedeem en gewrichtsvocht. De ernst van de gewrichtsklachten is echter gering. Ze komen vaker voor wanneer antilichamen tegen Jo-1 of andere synthetasen bij patiënten worden aangetroffen.
Betrokkenheid van inwendige organen (behalve de keelholte en het bovenste deel van de slokdarm) komt minder vaak voor bij polymyositis dan bij andere reumatische aandoeningen (met name SLE en systemische sclerose). In zeldzame gevallen, met name bij het antisynthetasesyndroom, manifesteert de ziekte zich als interstitiële pneumonitis (in de vorm van kortademigheid en hoesten). Hartritmestoornissen en geleidingsstoornissen kunnen optreden, maar deze zijn meestal asymptomatisch. Gastro-intestinale verschijnselen komen vaker voor bij kinderen met vasculitis en kunnen braken met bloed, melena en darmperforatie omvatten.
Waar doet het pijn?
Classificatie van polymyositis
Er zijn 5 soorten polymyositis.
- Primaire idiopathische polymyositis kan op elke leeftijd voorkomen en tast de huid niet aan.
- Primaire idiopathische dermatomyositis lijkt op primaire idiopathische polymyositis, maar betreft de huid.
- Polymyositis en dermatomyositis geassocieerd met maligne neoplasmata kunnen voorkomen bij patiënten van elke leeftijd; de ontwikkeling ervan wordt het vaakst waargenomen bij oudere patiënten, evenals bij patiënten met andere bindweefselaandoeningen. De ontwikkeling van maligne neoplasmata kan zowel binnen twee jaar vóór als binnen twee jaar na het begin van de myositis worden waargenomen.
- Polymyositis of dermatomyositis bij kinderen is geassocieerd met systemische vasculitis.
- Polymyositis en dermatomyositis kunnen ook voorkomen bij patiënten met andere bindweefselziekten, meestal progressieve systemische sclerose, gemengde bindweefselziekte en SLE.
Het is onjuist om myositis van de rompspieren in de groep van polymyositis op te nemen, aangezien dit een aparte ziekte is die gekenmerkt wordt door klinische manifestaties die vergelijkbaar zijn met die van chronische idiopathische polymyositis. Het ontwikkelt zich echter op oudere leeftijd, tast vaak de spieren van de distale lichaamsdelen aan (bijvoorbeeld de bovenste en onderste ledematen), heeft een langere duur, reageert minder goed op behandeling en wordt gekenmerkt door een typisch histologisch beeld.
Diagnose van dermatomyositis en polymyositis
Polymyositis moet worden vermoed bij patiënten met klachten van proximale spierzwakte, met of zonder pijn. Evaluatie op dermatomyositis is noodzakelijk bij patiënten met klachten van een huiduitslag die lijkt op een heliotroop of teken van Gottron, evenals bij patiënten met manifestaties van polymyositis in combinatie met huidlaesies die passen bij dermatomyositis. De klinische manifestaties van polymyositis en dermatomyositis kunnen lijken op die van systemische sclerose of, minder vaak, SLE of vasculitis. De zekerheid van de diagnose wordt vergroot door te voldoen aan zoveel mogelijk van de volgende vijf criteria:
- zwakte van de proximale spieren;
- kenmerkende huiduitslag;
- verhoogde activiteit van enzymen in spierweefsel (creatinekinase of, bij afwezigheid van een verhoogde activiteit ervan, aminotransferasen of aldolase);
- karakteristieke veranderingen in myografie of MRI;
- karakteristieke histologische veranderingen in een spierweefselbiopsie (absoluut criterium).
Een spierbiopsie kan klinisch vergelijkbare aandoeningen uitsluiten, zoals myositis van de rompspieren en rhabdomyolyse als gevolg van een virale infectie. De veranderingen die histologisch onderzoek aan het licht brengt, kunnen variëren, maar chronische ontsteking en brandpunten van spierdegeneratie en -regeneratie zijn kenmerkend. Een nauwkeurige diagnose (meestal door histologische verificatie) is noodzakelijk voordat potentieel toxische behandeling kan worden gestart. MRI kan brandpunten van oedeem en ontsteking in de spieren detecteren, gevolgd door een gerichte biopsie.
Laboratoriumonderzoek kan het vermoeden van de aanwezigheid van de ziekte bevestigen of juist uitsluiten, en is ook nuttig bij het beoordelen van de ernst ervan, de mogelijkheid van een combinatie met andere vergelijkbare pathologie en het diagnosticeren van complicaties. Hoewel bij sommige patiënten antinucleaire antilichamen worden gedetecteerd, is dit fenomeen meer kenmerkend voor andere bindweefselziekten. Ongeveer 60% van de patiënten heeft antilichamen tegen het antigeen van de kern (PM-1) of hele thymuscellen en Jo-1. De rol van auto-antilichamen in de pathogenese van de ziekte blijft onduidelijk, hoewel bekend is dat antilichamen tegen Jo-1 een specifieke marker zijn voor het antisynthetasesyndroom, waaronder fibroserende alveolitis, longfibrose, artritis en het fenomeen van Raynaud.
Periodieke beoordeling van de creatinekinaseactiviteit is nuttig voor het monitoren van de behandeling. Bij patiënten met ernstige spieratrofie kan de enzymactiviteit echter normaal zijn ondanks de aanwezigheid van chronische actieve myositis. MRI, spierbiopsie of verhoogde creatinekinaseactiviteit zijn vaak nuttig om onderscheid te maken tussen recidief van polymyositis en glucocorticoïd-geïnduceerde myopathie.
Omdat veel patiënten ongediagnosticeerde maligniteiten hebben, adviseren sommige auteurs om alle volwassenen met dermatomyositis en mensen met polymyositis ouder dan 60 jaar te screenen volgens het volgende schema: lichamelijk onderzoek, inclusief borst-, bekken- en rectaal onderzoek (inclusief ontlastingsonderzoek op occult bloed); volledig bloedbeeld; bloedchemie; mammografie; carcino-embryonale antigeentest; urineonderzoek; thoraxfoto. Sommige auteurs betwijfelen de noodzaak van dergelijke screening bij jongere patiënten die geen klinisch bewijs van maligniteit hebben.
Wat moeten we onderzoeken?
Hoe te onderzoeken?
Behandeling van dermatomyositis en polymyositis
Totdat de ontsteking is verlicht, moet fysieke activiteit worden beperkt. Glucocorticoïden zijn eerstelijnsmedicijnen. In het acute stadium van de ziekte moeten volwassen patiënten prednisolon (oraal) voorgeschreven krijgen in een dosis van 40 tot 60 mg per dag. Regelmatige bepaling van de creatinekinaseactiviteit is een vroege indicator voor de effectiviteit: bij de meeste patiënten wordt binnen 6 tot 12 weken na een toename van de spierkracht een afname of normalisatie opgemerkt. Na normalisatie van de enzymactiviteit wordt de prednisolondosis verlaagd: eerst met ongeveer 2,5 mg per dag gedurende een week, daarna sneller; als de verhoogde spierenzymactiviteit terugvalt, wordt de hormoondosis opnieuw verhoogd. Herstelde patiënten kunnen zonder glucocorticoïden, maar meestal hebben volwassen patiënten een langdurige glucocorticoïdtherapie nodig (10-15 mg prednisolon per dag). De aanvangsdosis prednisolon voor kinderen is 30-60 mg/m² eenmaal daags. Indien er bij kinderen sprake is van een remissie van > 1 jaar, kan de behandeling met glucocorticoïden worden stopgezet.
Bij sommige patiënten die hoge doseringen glucocorticoïden krijgen, treedt er plotseling een toename van spierzwakte op, wat mogelijk verband houdt met de ontwikkeling van glucocorticoïde myopathie.
Bij onvoldoende respons op de behandeling met glucocorticoïden, evenals bij de ontwikkeling van glucocorticoïde myopathie of andere complicaties die dosisverlaging of stopzetting van prednisolon vereisen, dienen immunosuppressiva (methotrexaat, cyclofosfamide, azathioprine, ciclosporine) te worden gebruikt. Sommige patiënten krijgen mogelijk langer dan 5 jaar alleen methotrexaat (meestal in doses die hoger zijn dan die voor de behandeling van RA). Intraveneuze immunoglobulinen kunnen effectief zijn bij patiënten die resistent zijn tegen medicamenteuze therapie, maar het gebruik ervan verhoogt de behandelingskosten.
Myositis geassocieerd met primaire en gemetastaseerde tumoren, evenals myositis van de rompspieren, is doorgaans minder goed bestand tegen glucocorticoïdtherapie. Remissie van myositis geassocieerd met maligne tumoren is mogelijk na verwijdering van de tumor.
Wat is de prognose van dermatomyositis en polymyositis?
Langdurige remissie (en zelfs klinisch herstel) van meer dan 5 jaar wordt waargenomen bij meer dan de helft van de behandelde patiënten; bij kinderen ligt dit percentage hoger. Terugval kan echter op elk moment optreden. De totale overlevingskans na vijf jaar bedraagt 75%, hoger bij kinderen. De doodsoorzaken bij volwassenen zijn ernstige en progressieve spierzwakte, dysfagie, verminderde voedingstoestand, aspiratiepneumonie of ademhalingsfalen als gevolg van longinfecties. Polymyositis is ernstiger en resistenter tegen behandeling als er schade is aan het hart en de longen. Sterfte bij kinderen kan optreden als gevolg van intestinale vasculitis. De algemene prognose van de ziekte wordt ook bepaald door de aanwezigheid van maligne neoplasmata.


 [
[