Medisch expert van het artikel
Nieuwe publicaties
Streptodermie bij kinderen: oorzaken en symptomen
Laatst beoordeeld: 05.07.2025

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
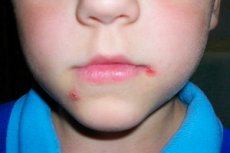
Streptodermie is een van de vormen van huidpyodermie (een ziekte veroorzaakt door een bacteriële infectie). Streptodermie bij kinderen wordt veroorzaakt door een specifiek type micro-organismen: bacteriën van het geslacht Streptococcus. Dit zijn gramnegatieve, coccoïde (ronde) staafjes, die in clusters zijn samengevoegd. Meestal ontwikkelen ze zich tegen de achtergrond van verminderde immuniteit en een verstoorde microflora, en uiten ze zich in diverse huiduitslag, ontstekingen en irritaties. Dit kunnen zowel lokale manifestaties op huidniveau zijn als systemische manifestaties over het hele lichaam, met de vorming van nieuwe haarden van het infectieuze proces, ontstekings- en necrotische gebieden en infiltraten.
Epidemiologie
Het aantal gevallen van streptokokkenpyodermie bij kinderen jonger dan 15 jaar werd in 2005 geschat op 111 miljoen. [ 1 ] Volgens de statistieken ontwikkelt streptodermie zich in ongeveer 45% van de gevallen snel, met een korte incubatieperiode, tegen de achtergrond van verminderde immuniteit, verhoogde morbiditeit van het kind en algemene verzwakking van het lichaam.
Het optreden van streptodermie bij dergelijke kinderen gaat gepaard met ziekten zoals cariës, pulpitis, faryngitis, tonsillitis, bronchitis. Veel kinderen (tot 20%) hebben chronische infectiehaarden in de keel en mondholte. [ 2 ] Dit kunnen chronische ziekten zijn van de tanden (12%), tandvlees (10%), adenoïden (2-3%), ontstoken amandelen (5-6%), fistels en follikels (tot 7%), verstopte maxillaire sinussen (tot 5%). In andere gevallen zijn dit verschillende acute en chronische ziekten van de bovenste en onderste luchtwegen.
In 65,5% van de gevallen van streptodermie-ontwikkeling waren de begeleidende factoren hormonale disbalans, immuundisbalans, verhoogde reactiviteit en sensibilisatie van het lichaam. In ongeveer 35% van de gevallen ontwikkelt streptodermie zich nadat het kind in het ziekenhuis is opgenomen (ziekenhuisinfectie). In ongeveer 5-10% van de gevallen ontwikkelt de ziekte zich tegen de achtergrond van algemene intoxicatie van het lichaam, in 70% van de gevallen - tegen de achtergrond van een verminderde microflora van de huid, slijmvliezen en mondholte. Ongeveer 15-20% van de gevallen wordt veroorzaakt door hormonale en immuunveranderingen. In 25% van de gevallen gaat de ontwikkeling van de ziekte gepaard met ondergewicht, tekort aan vitaminen, mineralen en individuele voedingsstoffen. In 30% van de gevallen gaat de ontwikkeling van de ziekte gepaard met overgewicht en een verhoogde body mass index.
De piekincidentie van streptokokkenimpetigo treedt op bij kinderen van 2 tot 5 jaar, maar kan ook voorkomen bij oudere kinderen en volwassenen wier beroep snijwonden of schaafwonden van de huid tot gevolg kan hebben (Adams, 2002; Fehrs, et al., 1987; Wasserzug, et al., 2009). Er is geen verschil in vatbaarheid tussen meisjes en jongens. [ 3 ]
Oorzaken streptodermie bij een kind
Er is één belangrijke reden voor de ontwikkeling van streptodermie. Het is een bacteriële infectie, of preciezer, een micro-organisme dat tot het geslacht streptococcus behoort. De intensieve voortplanting ervan tegen de achtergrond van verminderde immuniteit en verminderde weerstand van het lichaam veroorzaakt een intensieve verspreiding van het ontstekings- en infectieproces, de progressie ervan. Andere redenen kunnen ook indirect van invloed zijn - dit is zeker een lage immuniteit, verstoring van normale metabolische processen in het lichaam, gebrek aan vitaminen, micro-elementen, minerale componenten. Contact met een besmettelijke patiënt kan ook de ontwikkeling van streptodermie veroorzaken. Dit kan ook de toegang van het kind tot een infectiebron omvatten (bijvoorbeeld in een epidemisch gebied of een welvaartsgebied van een ziekenhuisinfectie), het niet naleven van sanitaire en hygiënische normen en eisen, slechte huisvestingsomstandigheden die bijdragen aan de verspreiding van infectie. [ 4 ]
Ziekteverwekkers
Risicofactoren
Tot de risicogroep behoren kinderen met een verminderde weerstand, ongevaccineerde kinderen of kinderen die gevaccineerd zijn zonder zich aan de vaccinatievoorschriften te houden, die complicaties hebben ondervonden door vaccinaties, kinderen die vaak ziek zijn, kinderen met langdurige, terugkerende ziekten, chronische infecties en allergische reacties. Het is echter belangrijk om te vermelden dat het ontbreken van vaccinatie ook een negatieve invloed heeft op de gezondheid en kan leiden tot de ontwikkeling van zowel ernstige infectieziekten als streptodermie.
Dit omvat kinderen met verschillende infectiehaarden, met chronische infectieuze en somatische ziekten, inclusief een tandheelkundig en dermatologisch profiel. De risicogroep omvat kinderen met een vitaminetekort, vooral als het lichaam een tekort heeft aan vitamine C en D. Zoals een aantal studies en klinische gevallen aantonen, wordt een vitamine D-tekort bij kinderen vaak geassocieerd met de ontwikkeling van infectieziekten van verschillende ernst en lokalisatie. Het is ook vermeldenswaard dat bij een tekort aan deze vitamine de ziekten veel ernstiger zijn en talrijke complicaties met zich meebrengen. [ 5 ], [ 6 ], [ 7 ]
Daarnaast omvatten risicofactoren antibioticatherapie, het gebruik van bepaalde medicijnen met ernstige toxische effecten op het lichaam (antiparasitaire, antischimmeltherapie, chemotherapie, behandeling tegen tuberculose). Sterke pijnstillers, narcose, anesthesie en zelfs plaatselijke verdoving werken op een vergelijkbare manier. Een langdurig verblijf van een kind in het ziekenhuis vanwege verschillende ziekten kan ook de ontwikkeling van streptodermie veroorzaken, aangezien ziekenhuisinfecties in bijna alle ziekenhuizen voorkomen. [ 8 ] Mensen na radiotherapie, chemotherapie, na een lange ziekenhuisopname, een operatie, transplantatie en bloedtransfusie lopen ook risico.
Ook kinderen die geboren worden met verschillende vormen van intra-uteriene infecties, met geboorteletsels, verzwakte kinderen, kinderen met een laag lichaamsgewicht, onderontwikkeling of functionele onvolgroeidheid van het lichaam, kinderen die te vroeg geboren worden of als gevolg van een keizersnede, lopen risico.
Pathogenese
De pathogenese is gebaseerd op de ontwikkeling van een bacteriële infectie op de huid. De belangrijkste verwekker van streptodermie bij een kind is een streptokokkeninfectie. Deze ontwikkelt zich doorgaans tegen een achtergrond van verminderde immuniteit, een algemene afname van de weerstand en het uithoudingsvermogen van het lichaam, met een tekort aan vitaminen of mineralen. In de beginfase tast een milde bacteriële invasie doorgaans alleen de oppervlakkige huidlagen aan. Geleidelijk aan tast de infectie echter steeds diepere huidlagen aan en wordt de genezing steeds moeilijker. Het is belangrijk om op te merken dat meestal óf de oppervlakkige huidlagen (opperhuid) óf de diepere huidlagen (de lederhuid zelf) worden aangetast. In zeldzame gevallen is het onderhuidse vet betrokken bij het ontstekings- en infectieproces.
De oppervlaktestructuren van streptokokken, waaronder de M-proteïnefamilie, hyaluronancapsules en fibronectinebindende eiwitten, stellen de bacteriën in staat zich te hechten aan de menselijke huid en slijmvliezen, deze te koloniseren en te penetreren [ 9 ], [ 10 ] onder uiteenlopende omgevingsomstandigheden. [ 11 ]
Is streptodermie besmettelijk voor kinderen?
Men hoort vaak de vraag: is streptodermie besmettelijk bij kinderen? Laten we dit eens nader bekijken. Streptodermie wordt veroorzaakt door een bacteriële infectie, of preciezer, door bacteriën van het geslacht Streptococcus. Elke bacteriële infectie impliceert a priori een zekere mate van besmettelijkheid, omdat deze zich kan verspreiden en van de ene persoon op de andere kan worden overgedragen, ongeacht of de persoon open of latent ziek is, of simpelweg drager is van de bacterie. [ 12 ]
Maar feit is dat het ene kind dat in contact is geweest met een besmettelijke patiënt de ziekte kan ontwikkelen, terwijl een ander dat niet zal doen. Alles hangt af van de toestand van het immuunsysteem en de vatbaarheid van het lichaam voor infectieziekten. Ieder mens heeft zijn eigen vatbaarheid. Daarom moet je er in ieder geval van uitgaan dat deze ziekte besmettelijk is. Wanneer een acute vorm van de ziekte zich ontwikkelt, is het beter om contact met andere kinderen te vermijden en in quarantaine te blijven. Dit helpt niet alleen om besmetting van andere kinderen te voorkomen, maar draagt ook bij aan een gemakkelijker en sneller verloop van de ziekte, zonder complicaties, omdat er geen vreemde microflora zal zijn die de situatie alleen maar verergert.
Hoe wordt streptodermie bij kinderen overgedragen?
Streptodermie wordt op dezelfde manier overgedragen als een aantal andere ziekten van bacteriële oorsprong: door direct contact met een besmettelijke patiënt. De ziekte kan worden overgedragen via contact, handen schudden, het gebruik van hetzelfde ondergoed, servies en dezelfde hygiëneproducten. In sommige gevallen, bij een bijzonder ernstige vorm van de ziekte, kan deze worden overgedragen via druppeltjes in de lucht. [ 13 ]
Als uw kind ziek is, moet u zeker weten hoe streptodermie bij kinderen wordt overgedragen om te voorkomen dat u andere kinderen besmet. Zorg ervoor dat uw kind niet in direct contact komt met andere kinderen. Leer hem de basisregels voor hygiëne: was uw handen grondig met zeep voor en na een wandeling, behandel de huid met alcohol, alcoholhoudende tincturen of lotions, of andere antiseptica. Dit vermindert besmetting van de huid met pathogene microflora.
Het is ook belangrijk om te beseffen dat een kind enige tijd nadat het hersteld is, nog steeds drager van de bacterie kan zijn en dat de kans op infectie van een gezond kind nog steeds aanwezig is. Daarom raden artsen aan om een kind met streptodermie twee weken in quarantaine te houden en geen contact met andere kinderen te laten hebben. Ook na herstel moet de quarantaine gehandhaafd blijven, omdat de bacterie nog steeds in het lichaam aanwezig is en een gevaar kan vormen voor andere kinderen.
Hoewel niet alle artsen deze mening delen, zijn sommige artsen ervan overtuigd dat een kind met streptodermie veilig met andere kinderen kan communiceren. En dat hij geen gevaar voor hen vormt. Dit komt doordat de ziekte zich alleen kan ontwikkelen bij een kind dat de voorwaarden en aanleg hiervoor heeft, bijvoorbeeld een lage immuniteit of een verzwakte natuurlijke microflora met verminderde kolonisatieweerstand. Anders zal het lichaam zelf de infectie afweren en de ontwikkeling van de ziekte verhinderen.
Symptomen streptodermie bij een kind
De incubatietijd van streptodermie bij kinderen wordt door vele factoren bepaald. Gemiddeld bedraagt deze 1 tot 10 dagen. Als de immuniteit en natuurlijke weerstand van het lichaam normaal of hoog zijn, kan de ziekte zich na 7-10 dagen ontwikkelen, of zelfs langer na contact met een zieke streptodermiepatiënt.
Er zijn vaak gevallen waarin het immuunsysteem de infectie onderdrukt en verhindert dat deze zich ontwikkelt. In dergelijke gevallen ontwikkelt de ziekte zich helemaal niet. Bij een zwakke immuniteit en een hoge vatbaarheid kan de ziekte zich veel sneller ontwikkelen. Er zijn gevallen bekend waarbij de incubatietijd van streptodermie bij kinderen die vaak ziek zijn, 1-2 dagen bedroeg (de ziekte ontwikkelde zich snel, vrijwel direct na contact met de infectie).
Het belangrijkste symptoom is de ontwikkeling van een purulente ontsteking op het huidoppervlak. Dit kan aanvankelijk een lichte roodheid en irritatie zijn, die zich geleidelijk ontwikkelt tot een natte, rode (ontstoken) plek. Deze plek mag niet worden aangeraakt vanwege de toegenomen pijn. Vaak gaat het proces gepaard met een verhoging van de lichaamstemperatuur, de ontwikkeling van een lokale reactie in de vorm van jeuk, roodheid, de vorming van een abces of verdichting. Er kunnen zich afzonderlijke blaren vormen, gevuld met purulente inhoud (de samenstelling bestaat uit bacteriën, dode huidcellen, leukocyten en lymfocyten, en andere bloedcellen die naar de ontstekingsplaats zijn gemigreerd).
In een meer gevorderde vorm (chronisch) ontwikkelen ze zich als vochtafdrijvende, niet-genezende ulcera die gekenmerkt worden door toegenomen pijn. Neiging tot bloeden, langdurige, niet-genezende, progressieve groei. Steeds meer nieuwe huidgebieden kunnen betrokken raken bij de ontstekingshaarden. Vaak smelten de ulcera samen. Aan de onderkant van de ulcera kunnen purulente en necrotische gebieden met purulente massa's worden waargenomen. Granulatiegebieden vormen zich aan de zijkanten. Meestal komen dergelijke ulcera boven het oppervlak van de gezonde huid uit en verschijnen er tekenen van infiltratie.
De eerste tekenen van hoe streptodermie bij kinderen ontstaat
Als een kind in contact is geweest met een besmettelijke patiënt, kan het tijdens de incubatieperiode streptodermie ontwikkelen. Daarom is het essentieel om te informeren naar het ontstaan van streptodermie bij kinderen. De eerste tekenen moeten zorgvuldig in de gaten worden gehouden, aangezien het succes van verdere behandeling van de ziekte afhangt van hoe vroeg ze worden ontdekt. Het is geen geheim dat het succes van elke behandeling afhangt van tijdige behandeling.
Als het kind in contact is geweest met een ziek persoon, moet u hem of haar veel voorzichtiger behandelen. Het is noodzakelijk om het lichaam dagelijks te onderzoeken op de eerste tekenen van huidbeschadiging door een bacteriële infectie. Streptokokken tasten daarom doorgaans vooral de oppervlakkige huidlagen aan, dus de eerste reacties zullen zich daar voordoen. In eerste instantie verschijnt er roodheid, die hevig kan jeuken, of juist helemaal niet. Maar later ontwikkelt het zich tot een klein abces of zweertje. [ 14 ]
Er ontstaat pus en de sereus-exsudatieve reactie neemt toe. Het gebied rond het aangetaste gebied raakt verdicht, ontstoken en pijnlijk. Vaak ontstaat er ernstig oedeem. Er kan zich een slappe blaar (phlyctena) op het oppervlak vormen. Als deze blaar scheurt, ontstaan er meestal nieuwe ontstekingshaarden.
Temperatuur bij kinderen met streptodermie
Bij kinderen met streptodermie kan de temperatuur stijgen, aangezien streptodermie een infectieziekte is die wordt veroorzaakt door bacteriële microflora. Een temperatuur tot 37,2 (subfebriele temperatuur) duidt doorgaans op de aanwezigheid van een infectie in het lichaam, en op het feit dat het lichaam alle middelen heeft geactiveerd om de infectie te bestrijden. Dit geeft aan dat het immuunsysteem, het niet-specifieke afweersysteem, actief is en betrouwbare bescherming biedt tegen de voortgang van de infectie. In sommige gevallen kan subfebriele temperatuur een teken zijn van regeneratieve (herstellende) processen in het lichaam. In de regel is bij een dergelijke temperatuur geen actie nodig, maar moet u het kind nauwlettend in de gaten houden en de temperatuurgrafiek bijhouden - meet de temperatuur minstens 2 keer per dag, op hetzelfde tijdstip, en noteer de indicatoren op een speciaal temperatuurblad. Dit kan zeer informatief en nuttig zijn voor de behandelend arts, het stelt u in staat om de toestand van het kind dynamisch te volgen. Maar dit sluit de noodzaak van overleg met een arts niet uit. [ 15 ]
Als de temperatuur boven de 37,2 graden Celsius (koorts) stijgt, is dit meestal reden tot bezorgdheid. Dit betekent dat het lichaam zich in een gespannen toestand bevindt en niet over voldoende middelen beschikt om de infectie te bestrijden. In dit geval moet u het kind een koortsverlagend middel geven als symptomatische therapie. Het is beter om eenvoudige medicijnen te geven met een actieve werking - analgin, aspirine, paracetamol. Het is beter om babyvoeding, suspensies en andere koortsverlagende medicijnen voor kinderen uit te sluiten, omdat deze extra bijwerkingen kunnen veroorzaken wanneer ze in een gespannen lichaam terechtkomen, wat op zijn beurt de aandoening kan verergeren en de progressie en verspreiding van streptodermie kan veroorzaken.
Als de temperatuur van het kind boven de 38 graden Celsius stijgt, moeten er dringend maatregelen worden genomen om de temperatuur te verlagen. Alle koortswerende middelen zijn hiervoor geschikt. Ze kunnen ook worden gecombineerd met klassieke ontstekingsremmende medicijnen. Het is niet aan te raden de temperatuur van het kind boven de 38 graden Celsius te laten stijgen, aangezien bij een kind, in tegenstelling tot een volwassene, de denaturatie van bloedeiwitten al begint. Het is ook belangrijk om te weten dat bij een temperatuur boven de 38 graden Celsius, verergerd door een bacteriële infectie, medische spoedhulp nodig kan zijn. Als de toestand van het kind verslechtert, mag u niet wachten met het bellen van een ambulance. Als de temperatuur niet binnen 3 dagen daalt, kan ziekenhuisopname noodzakelijk zijn. Alle gevallen van zelfs een lichte temperatuurstijging bij kinderen tegen de achtergrond van streptodermie moeten onmiddellijk aan de behandelend arts worden gemeld.
Streptodermie bij een baby
Het optreden van tekenen van streptodermie bij een baby is behoorlijk gevaarlijk, aangezien streptodermie een bacteriële ziekte is. Bij een baby is de natuurlijke microbiocenose nog niet gevormd. Bij een baby is de kolonisatieresistentie van de slijmvliezen en de huid volledig afwezig, en is er ook nog geen immuniteit gevormd. Tot drie jaar zijn de microflora en immuniteit van het kind identiek aan de immuniteit en microflora van de moeder. Er is nog geen eigen microflora, deze bevindt zich in de vormingsfase, waardoor het lichaam maximaal kwetsbaar en vatbaar is voor elk type infectie, inclusief streptokokkeninfectie. [ 16 ]
Een kenmerkend kenmerk van streptodermie bij baby's is dat de ziekte ernstig is, vaak gepaard gaat met koorts, snel verergert en steeds meer huidgebieden aantast. In sommige gevallen kan een streptokokkeninfectie ook de slijmvliezen aantasten. Vaak komt er ook een schimmelinfectie bij, wat de situatie verergert en de toestand van het kind verergert. Streptodermie bij kinderen kan als complicatie intestinale dysbacteriose veroorzaken, wat leidt tot ernstige spijsverterings- en ontlastingsstoornissen. De ziekte wordt gekenmerkt door een neiging tot chronisch en recidiverend worden.
Bij de eerste tekenen van de ziekte moet u zo snel mogelijk een arts raadplegen en vanaf de eerste dagen een passende behandeling starten. Als er complicaties optreden of de ziekte verergert, kan ziekenhuisopname nodig zijn. Zelfmedicatie is verboden; alle afspraken dienen uitsluitend door een arts te worden gemaakt.
Использованная литература

