Medisch expert van het artikel
Nieuwe publicaties
Syfilitische uitslag
Laatst beoordeeld: 29.06.2025

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
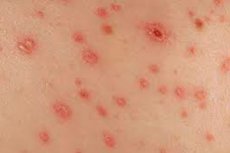
Het tweede stadium van syfilis, een gevaarlijke seksueel overdraagbare aandoening, is de syfilitische huiduitslag. Het is een typische rood-roze huiduitslag die zich meestal niet over het hele lichaam verspreidt, maar lokaal verschijnt.
Syfilitische huiduitslag is tijdelijk en verdwijnt meestal na een paar maanden. Over het algemeen is dit symptoom vrij verraderlijk, omdat het vaak wordt aangezien voor een veelvoorkomende allergie en daarom verkeerd wordt behandeld. Daarom is het in ieder geval raadzaam contact op te nemen met een arts om de exacte aard en oorsprong van de huiduitslag te bepalen. [ 1 ]
Epidemiologie
De incidentie van syfilis wordt gekenmerkt door structurele heterogeniteit. Over het algemeen is er een dalende trend in de incidentie van de ziekte, maar de epidemiologische situatie is nog steeds ongunstig, zowel onder volwassen patiënten als onder minderjarige kinderen.
Het wereldwijde infectiepercentage wordt nog steeds als vrij hoog beschouwd. Volgens statistieken uit het jaar 2000 hadden ongeveer 250 miljoen mensen op aarde een seksueel overdraagbare aandoening. Tegelijkertijd krijgen jaarlijks ongeveer 2 miljoen patiënten de diagnose syfilis.
In 2015 was de incidentie van syfilis licht gedaald tot 2-3 per honderdduizend mensen. Er was echter sprake van een duidelijke "verjonging" van de zieke groep - syfilis wordt bijvoorbeeld ongeveer 4,5 keer vaker geregistreerd bij jongeren dan bij mensen van middelbare leeftijd en ouderen.
Aan het einde van de vorige eeuw werden de epidemiologische statistieken van syfilitische morbiditeit in de voormalige Sovjetlanden gelijkgesteld met negatieve statistieken. Volgens gegevens uit 1997 bedroeg het bijvoorbeeld 277 gevallen per honderdduizend inwoners. De genomen maatregelen maakten het mogelijk deze indicator te verlagen, en in 2011 bedroeg het ongeveer 30 gevallen per honderdduizend inwoners.
Syfilis komt het vaakst voor bij jongeren tussen de 20 en 29 jaar. Mannen en vrouwen krijgen de ziekte ongeveer even vaak.
Oorzaken syfilitische uitslag
Syfilitische uitslag ontstaat onder invloed van de overeenkomstige ziekteverwekker: de bleke spirocheet, die zijn "naam" kreeg vanwege de onduidelijke, bleke kleur na behandeling met speciale kleurstoffen. Pathogene micro-organismen zijn al sinds 1905 bekend bij de wetenschap: ze kunnen zich alleen ontwikkelen bij afwezigheid van lucht en sterven in de buitenlucht snel genoeg af. Kou zorgt ervoor dat de spirocheet iets langer kan overleven dan in een warme omgeving.
Tot op heden beschikt de geneeskunde over informatie over drie soorten syfilitische pathogenen:
- Treponema pallidum - veroorzaakt de klassieke vorm van syfilis;
- Treponema pallidum endemicum - veroorzaakt een endemische vorm van syfilis;
- Treponema pallidum pertenue - veroorzaakt tropisch granuloom.
De verwekker wordt opgespoord en geïdentificeerd door een laboratoriumanalyse van materiaal dat van de zieke persoon is afgenomen.
Specialisten bespreken verschillende mogelijke manieren van overdracht. Sommige komen echter vaak voor, terwijl andere uiterst zeldzaam zijn (maar nog steeds mogelijk):
- Bij seksuele overdracht is de infectie het gevolg van onbeschermde seksuele gemeenschap;
- Bij huiselijke besmetting komt de infectie het lichaam binnen via alledaagse voorwerpen;
- Bij de transplacentaire route wordt de foetus door de aanstaande moeder via de bloedsomloop geïnfecteerd.
De meeste patiënten hebben een seksuele infectieroute, maar een infectie binnenshuis komt het minst voor. Dit komt waarschijnlijk doordat de infectie buiten het lichaam snel genoeg sterft.
Er zijn gevallen bekend van transplacentaire infectie, die optreedt wanneer een zwangere vrouw syfilis heeft. Vaak speelt een dergelijke infectie een rol bij de ontwikkeling van een aangeboren vorm van de ziekte bij de baby, of overlijdt de foetus in het eerste trimester van de zwangerschap. [ 2 ]
Risicofactoren
Specialisten merken op dat het identificeren van mogelijke risicofactoren helpt bij het ontwikkelen van preventieve maatregelen die geschikt zijn voor een specifieke doelgroep. Een van de onderliggende oorzaken wordt door zorgprofessionals gezien als het gevaarlijke, risicovolle seksuele gedrag van jongeren. Er zijn echter ook een aantal factoren die nauw verband houden met deze oorzaak. Het gaat hierbij om sociale en economische aspecten die een groot deel van de bevolking treffen:
- Financiële moeilijkheden;
- Ongunstige microsamenleving, achteruitgang van morele en ethische waarden;
- Toenemende interesse in alcohol en drugs;
- Promiscue seksleven met frequente partnerwisselingen, losse seksuele contacten met onbekende mensen.
Onder jongeren worden de volgende factoren als bijzonder belangrijk beschouwd:
- Vroege seksuele activiteit;
- Familie problemen;
- Vroegtijdig gebruik van alcohol, drugs of andere psychoactieve drugs;
- Verwaarlozing van barrière-anticonceptiemethoden;
- Gebrek aan informatie over het voorkomen van seksueel overdraagbare aandoeningen.
Mensen zonder vaste woon- of verblijfplaats, evenals mensen die drugs of psychoactieve middelen gebruiken, hebben een verhoogd risico op morbiditeit. Dit laatste leidt tot ontremming, het onvermogen om hun eigen daden moreel te beheersen.
Er zijn ook enkele eigenaardigheden met betrekking tot sociaal aangepaste groepen. Schijnbaar welvarende mensen verwaarlozen vaak hun eigen gezondheid: volgens de statistieken haast een op de twee patiënten met urogynaecologie zich niet om medische hulp te zoeken. Een bezoek aan de dokter volgt ongeveer twee maanden na het eerste teken, waardoor de behandeling iets langer en problematischer wordt.
Pathogenese
De pathogenetische momenten die gepaard gaan met het optreden van syfilitische huiduitslag worden verklaard door de reactie van het lichaam op de introductie van bleek treponema. Polymorfe processen die nauw verband houden met het stadium van syfilis, treden op in het geïnfecteerde organisme.
De klassieke vorm van de ziekte wordt onderverdeeld in de perioden incubatie, primair, secundair (gekenmerkt door syfilitische huiduitslag) en tertiair.
De incubatietijd bij syfilis duurt ongeveer 3 tot 4 weken, maar deze periode kan worden ingekort tot 1,5 tot 2 weken of verlengd tot 3 tot 6 maanden. Een korte incubatietijd wordt soms gezien bij infecties door meerdere ziektebronnen. Een langere incubatietijd kan voorkomen als de patiënt antibiotica heeft gekregen voor een andere aandoening (bijv. sinusitis maxillaris of bronchitis, enz.).
Vervolgens verschijnt er een harde sjanker, wat het begin van primaire syfilis aangeeft. Hoe lang duurt het voordat de syfilitische uitslag verschijnt? Het verschijnen ervan hangt samen met het begin van secundaire syfilis, dat meestal zes of zeven weken na het verschijnen van de sjanker optreedt, of 2,5 maand na infectie. Het verschijnen van karakteristieke huiduitslag wordt geassocieerd met hematogene verspreiding van het virus en systemische schade aan het lichaam. Naast de uitslag worden in deze periode ook andere organen en systemen aangetast, waaronder het zenuwstelsel, de botten, de nieren, de lever en andere.
De roseopapulaire-pustuleuze uitslag is grotendeels te wijten aan de immuunreactie van het lichaam. Na enige tijd verdwijnt de uitslag en neemt de pathologie een latent verloop aan - tot de volgende terugval of tot de ontwikkeling van de tertiaire vorm van syfilis.
Symptomen syfilitische uitslag
Het klinische beeld van secundaire syfilis bestaat voornamelijk uit huiduitslag en slijmvliezen. Syfilitische huiduitslag kent een diverse klinische manifestatie: het kan bestaan uit vlekjes, papels, blaasjes en puisten, die op vrijwel elke plek op de huid kunnen voorkomen.
Hoe ziet een syfilitische uitslag eruit? Feit is dat alle secundaire syfilis zich kenmerken door de volgende kenmerkende symptomen:
- Specifieke kleur. Alleen in de beginfase van de ontwikkeling wordt de syfilitische uitslag gekenmerkt door een felroze kleur. Na verloop van tijd wordt deze bruinachtig licht, kersenrood of koperkleurig, roodachtig geel, blauwachtig rood of lichtroze, afhankelijk van de lokalisatie.
- Beperking. De elementen van de syfilitische uitslag worden niet specifiek gekenmerkt door perifere groei. Ze vervloeien niet met elkaar en lijken beperkt.
- Diversiteit. Vaak kunnen verschillende varianten van de syfilitische huiduitslag tegelijkertijd worden waargenomen – bijvoorbeeld vlekken, papels en puisten komen naast elkaar voor. Bovendien wordt de diversiteit aan huiduitslagen gecompleteerd door de aanwezigheid van elementen die verschillende ontwikkelingsstadia doorlopen.
- Goedaardigheid. In de meeste gevallen verdwijnen de secundaire elementen zonder blijvende littekens of littekens. Jeukt de syfilitische huiduitslag? Nee. De aanwezigheid van syfilitische huiduitslag wordt niet gecompliceerd door algemene pathologische symptomen en gaat niet gepaard met jeuk of een branderig gevoel, zoals kenmerkend is voor andere dermatopathologieën.
- Afwezigheid van een acuut ontstekingsproces. De door de syfilitische huiduitslag aangetaste gebieden vertonen geen tekenen van ontsteking.
- Hoge besmettelijkheid. De aanwezigheid van huiduitslag wijst op een hoge mate van besmettelijkheid bij de mens, vooral wanneer er erosies en ulcera aanwezig zijn.
De eerste tekenen van syfilitische huiduitslag zijn niet altijd zichtbaar: bij sommige patiënten verloopt de ziekte latent of subtiel. Het is niet ongebruikelijk dat de huiduitslag vaag is, maar er wel lymfekliervergroting en/of koorts aanwezig is.
Syfilitische uitslag in het gezicht lijkt enigszins op acne, en nodulaire mee-eters of vlekken kunnen op de romp voorkomen. De handpalmen en voetzolen zijn meestal bedekt met roodachtig-koperkleurige vlekken.
De huiduitslag verschijnt afzonderlijk, zonder neiging tot samensmelting, zonder schilfering of jeuk. Ze verdwijnen zonder medicatie ongeveer een paar weken na hun verschijning, maar komen dan terug met een nieuwe uitbraak.
Syfilitische huiduitslag op het lichaam op plekken waar regelmatig wrijving en zweten voorkomt, is bijzonder vatbaar voor verspreiding en ulceratie. Deze plekken zijn onder andere de genitaliën en het perineum, de oksels, de tenen, de nek en het gebied onder de borsten.
Wanneer slijmvliezen zijn aangetast, bevindt de uitslag zich op het zachte gehemelte, de amandelen en de genitaliën: hier zijn de elementen niet altijd geïsoleerd en soms gecombineerd tot solide eilandjes. Uitslag in de ligamenten en het strottenhoofd veroorzaakt vaak stemstoornissen, heesheid of heesheid. Kleine zweertjes kunnen in de mond ontstaan en moeilijk genezende "zweren" kunnen zich aan de mondhoeken vormen.
Lichte haaruitval op de hoofdhuid, wimpers en wenkbrauwen is mogelijk: dit symptoom wordt bij een op de zeven gevallen van de ziekte vastgesteld. De aangetaste plekken zien eruit als "vacht die een mot heeft opgegeten": er zijn geen tekenen van ontsteking, jeuk of schilfering. Omdat de wimpers afwisselend uitvallen en weer aangroeien, zal een nadere blik hun verschillende lengtes onthullen.
Syfilitische huiduitslag bij mannen
De symptomen van syfilitische huiduitslag bij mannen verschillen niet veel van die bij vrouwen. De huiduitslag is vaker bleek en symmetrisch. Andere kenmerkende symptomen zijn:
- De huiduitslag is niet pijnlijk, jeukt niet en is nauwelijks hinderlijk;
- Hebben een dicht oppervlak, duidelijke grenzen, zonder onderlinge versmelting;
- Genezen meestal vanzelf (er blijven geen littekens achter).
Soms worden ook nog andere symptomatologieën waargenomen:
- Pijn in het hoofd;
- Lymfadenopathie;
- Subfebriele koorts;
- Gewrichtspijn, spierpijn;
- Haaruitval (focaal of diffuus);
- Verandering van stem;
- Uitgebreide condylomen in het genitale en anale gebied.
In de periode van secundaire recidieven wordt een typische syfilitische nodulaire uitslag aangetroffen op de eikel, in het perineum en de anus, en in de oksels. De verschijnende noduli nemen toe, worden nat en vormen wonden. Bij wrijving smelten deze elementen samen en groeien als een bloemkool. Er is geen pijn, maar overmatige groei kan aanzienlijk lichamelijk ongemak veroorzaken, bijvoorbeeld bij het lopen. Door de ophoping van bacteriën ontstaat er een onaangename geur.
Syfilitische huiduitslag bij vrouwen
Een kenmerkend kenmerk van syfilitische huiduitslag bij vrouwen is het verschijnen van "verkleurde" plekken of leukodermie aan de zijkant van de nek. Dit symptoom wordt "kant" of "Venusketting" genoemd en wijst op schade aan het zenuwstelsel en afwijkingen in de huidpigmentatie. Bij sommige patiënten worden verkleurde plekken aangetroffen op de rug, onderrug, armen en benen. De vlekken vervellen niet, doen geen pijn en er zijn geen tekenen van ontsteking.
Elke vrouw die zwanger wil worden of zwanger is, moet zich zeker laten testen op syfilis. Bleek treponema kan de foetus binnendringen, wat zeer ongunstige gevolgen kan hebben. Zo is er bij 25% van de patiënten met syfilis sprake van een doodgeboorte, en in 30% van de gevallen overlijdt de pasgeborene direct na de geboorte. Soms worden geïnfecteerde kinderen geboren zonder tekenen van pathologie. Desondanks kunnen de symptomen zich binnen enkele weken openbaren als de noodzakelijke behandeling niet wordt uitgevoerd. Zonder behandeling sterven baby's of hebben ze een ernstig ondergewicht en een onderontwikkeling.
Stages
Het eerste stadium van de syfilitische huiduitslag begint ongeveer een maand nadat de spirocheet het lichaam is binnengedrongen. In dit stadium zijn de eerste verdachte tekenen van huiduitslag al zichtbaar: roze vlekjes, die na verloop van tijd de vorm van zweertjes aannemen. Na twee weken verdwijnen de vlekjes en keren ze weer terug. Deze huiduitslag kan gedurende meerdere jaren periodiek verschijnen en verdwijnen.
Het tweede stadium wordt gekenmerkt door hobbelige, roze syfilitische uitslag met blauw-bordeauxrode puistjes. Dit stadium kan 3-4 jaar duren.
Het derde stadium wordt gekenmerkt door syfilitische huiduitslag in de vorm van knobbelige onderhuidse verzegelingen. De haarden vormen ringvormige elementen met zweren erin. De dichte zones hebben een diameter tot 20 mm en worden gekenmerkt door een bruinachtige kleur. Er is ook een zweer aanwezig in het centrum van het element.
Als we de ziekte als geheel beschouwen, is syfilitische huiduitslag een symptoom van secundaire syfilis.
Vormen
Syfilitische huiduitslag is een typisch symptoom van de secundaire vorm van syfilis, die zich uit in verschillende soorten huiduitslag. De meest voorkomende huiduitslag zijn vlekken (ook wel roseolae genoemd) of kleine knobbeltjes (papels).
Meestal hebben patiënten rosacea, kleine rond-ovale vlekjes met een gekartelde rand. De kleur varieert van roze tot felrood (zelfs binnen hetzelfde organisme). Als de vlek wordt ingedrukt, verdwijnt hij tijdelijk.
De vlekken bevinden zich afzonderlijk, niet met elkaar verbonden. Er is geen desquamatie, de huiddichtheid en het reliëf veranderen niet. De diameter van de roseolae varieert van 2 tot 15 mm. De meest voorkomende locaties zijn: rug, borst, buik, soms voorhoofd. Als de aandoening niet wordt behandeld, verdwijnen de vlekken na ongeveer drie weken.
Terugkerende rosacea-uitslag in de vorm van roodblauwe vlekken kan binnen zes tot drie jaar na de infectie optreden. Bij veel patiënten bevindt deze uitslag zich in de mondholte, op de amandelen, en kan soms lijken op tonsillitis, maar er is geen sprake van keelpijn of koorts. Als de elementen de stembanden aantasten, kan er heesheid optreden.
Papels ontstaan als gevolg van een ontstekingsreactie in de bovenste huidlagen. Ze zien eruit als dichte, individuele knobbeltjes met duidelijke contouren. Ze kunnen halfrond of kegelvormig zijn.
Papels zijn ook beperkt tot elkaar, maar hun versmelting is mogelijk, bijvoorbeeld tegen de achtergrond van constante wrijving met kledingstukken of huidplooien. Als dit gebeurt, lijkt het centrale deel van de "versmelting" te zijn geresorbeerd, waardoor de pathologische elementen er opvallend en divers uitzien. Van bovenaf is de uitslag glanzend, roze of roodblauw van kleur. Na genezing zijn de papels bedekt met schilfers, kunnen ze ulcereren en uitgebreide condylomen vormen. De meest voorkomende lokalisaties van papels zijn: rug, voorhoofd, periorale zone, achterhoofd. Ze worden nooit aan de buitenkant van de hand aangetroffen.
De papulaire syfilitische huiduitslag wordt op zijn beurt onderverdeeld in de volgende varianten:
- Lenticulaire huiduitslag kan zowel aan het begin van de secundaire vorm van de ziekte als tijdens recidieven voorkomen. De huiduitslag bestaat uit knobbeltjes met een diameter tot vijf millimeter. Het oppervlak is afgevlakt en glad, met geleidelijke afschilfering. In het beginstadium van de ziekte komen deze huiduitslag vaak voor op het voorhoofd.
- Miliaire uitslag is gelokaliseerd in de mond van de haarzakjes en ziet eruit als knobbeltjes met een grootte tot twee millimeter. De delen zijn rond, compact en lichtroze van kleur. Kan overal voorkomen waar haargroei aanwezig is.
- Muntvormige papels ontstaan tijdens een recidief van syfilis. Het is een halfronde verharding met een diameter van ongeveer 25 millimeter, roodblauw of bruinachtig van kleur. Papels komen meestal weinig voor, kunnen in groepen voorkomen, of in combinatie met andere pathologische elementen.
De syfilitische uitslag op de handpalmen en voeten ziet eruit als bruinachtige, gelige vlekken met duidelijk afgebakende contouren. Soms lijken deze uitslagjes op eeltplekken.
Complicaties en gevolgen
De periode van de ziekte waarin meerdere syfilitische huiduitslagen op verschillende lichaamsdelen en slijmvliezen beginnen te verschijnen, wordt secundaire syfilis genoemd. Deze fase is zeer gevaarlijk en kan, indien de ziekte niet wordt gestopt, zeer negatieve en onomkeerbare gevolgen hebben.
Zodra de huiduitslag verschijnt, raakt het geleidelijk aan alle systemen en organen in het lichaam aangetast.
Zonder behandeling kan de secundaire vorm van syfilis ongeveer 2-5 jaar duren en kan het pathologische proces zich uitbreiden naar de hersenen en het zenuwstelsel aantasten. Zo ontstaat vaak neurosyfilis, oculaire syfilis. De symptomen van neurosyfilis zijn meestal als volgt:
- Ernstige pijn in het hoofd;
- Problemen met spiercoördinatie;
- Verlies van het vermogen om de ledematen te bewegen (verlamming, paresthesieën);
- Psychische stoornissen.
Als de ogen aangetast zijn, kan iemand zijn of haar zicht volledig verliezen.
Late neurosyfilis en viscerale syfilis kunnen op hun beurt gecompliceerd worden:
- Bij schade aan de skeletspieren;
- Verminderde intelligentie, geheugenverlies, dementie;
- Meningitis;
- Bij membraanachtige glomerulonefritis;
- Een lelijke verandering in uiterlijk;
- Ernstige cardiovasculaire schade.
Mensen die besmet zijn geweest met syfilis zijn niet beschermd tegen een mogelijke herinfectie – er is geen specifieke immuniteit ontwikkeld. Daarom is zorgvuldigheid geboden bij het kiezen van een sekspartner. Omdat pijnlijke plekken zich op een verborgen locatie kunnen bevinden – bijvoorbeeld in de vagina, het rectum of de mond – is het zonder laboratoriumtests niet mogelijk om 100% zeker te zijn van de afwezigheid van een infectie.
Diagnostics syfilitische uitslag
Om een diagnose en verdere differentiële diagnose te stellen, worden laboratoriumtests als basis beschouwd. Maar eerst zal de arts andere diagnostische metingen uitvoeren, zoals:
- Het verzamelen van anamnestische gegevens over de patiënt en het bestuderen van de ziektegeschiedenis helpen bij het bepalen van de meest waarschijnlijke oorzaak van de ziekte;
- Bij een grondig lichamelijk onderzoek worden de huid en de slijmvliezen in het algemeen beoordeeld.
De patiënt moet worden ondervraagd. De arts moet weten wanneer en onder welke omstandigheden de eerste tekenen van syfilitische huiduitslag zijn opgetreden en of er andere verdachte symptomen waren.
Hoe herken je een syfilitische uitslag? Uitwendig is de ziekte wel te herkennen, maar niet altijd. Bij de meeste patiënten wordt de diagnose syfilis gesteld na bloedonderzoek. Sommige patiënten worden onderzocht met afscheidingen uit zwerende formaties.
Tests die de aanwezigheid van een syfilitische infectie kunnen bevestigen of weerleggen, kunnen de volgende zijn:
- Niet-treponemale tests zijn gebaseerd op de detectie van antilichamen die het lichaam produceert als reactie op de lipiden waaruit het treponema-omhulsel bestaat. Antilichamen verschijnen meestal ongeveer anderhalve week na de vorming van de sjanker in het bloed. Dit is een screeningstest die niet veel tijd of middelen kost, maar die geen bevestigende werking heeft: het geeft alleen aan of er verdere diagnostiek nodig is. Het kan ook worden gebruikt om het succes van behandelingen te bevestigen.
- Treponemale tests zijn vergelijkbaar met de bovenstaande, maar het antigeen is in dit geval een treponema. De methode is duurder, vergt wat tijd en kan worden gebruikt om de diagnose te bevestigen.
- ELISA is een enzyme-linked immunosorbent assay die gebaseerd is op de vorming van antigeen-antilichaamcomplexen. Wanneer antilichamen in het serum aanwezig zijn, wordt een complex gevormd. Voor de analyse wordt specifieke labeling gebruikt om de antilichaampopulatie te bepalen.
- Immunofluorescentie is een techniek die gebaseerd is op het vermogen van een micro-organisme om zichzelf af te scheiden als er antilichamen in het bloed aanwezig zijn.
- Immunoblotting is een zeer nauwkeurige, moderne diagnosemethode. Dankzij deze diagnose worden zowel de aanwezigheid als het type antilichamen bepaald, wat helpt bij het bepalen van het stadium van de ziekte. Immunoblotting wordt met name aanbevolen bij asymptomatische syfilis.
- De serologische reactiemethode is een van de meest voorkomende tests. Deze wordt gebruikt voor profylactische doeleinden, voor diagnose in elk stadium van de syfilitische uitslag, voor het bevestigen van herstel, voor het monitoren van de behandeling, enz. De test is gebaseerd op de antigene structuur van de ziekteverwekker.
- De Wassermann-reactie met complementbinding is een standaard serologische test die al meer dan honderd jaar oud is. De resultaten zijn afhankelijk van het stadium van de syfilitische uitslag: in het stadium van de syfilitische uitslag zijn de resultaten het meest aannemelijk. Initiële en tertiaire stadia geven vaak twijfelachtige resultaten.
- Immuunadhesietest - gebaseerd op de interactie tussen de verwekker en menselijk serum. Als de patiënt syfilis heeft, wordt het treponeemreceptorsysteem geadsorbeerd aan het erytrocytoppervlak. Er ontstaat een typische, gemakkelijk te identificeren suspensie. De methode is complex en niet altijd waarheidsgetrouw.
- Hemagglutinatiereactie - alleen mogelijk als er antilichamen zijn ontwikkeld. De test is zeer nauwkeurig en gevoelig en wordt daarom veel gebruikt.
- PCR is een polymerasekettingreactietechniek gebaseerd op de detectie van nucleïnezuurdeeltjes van een micro-organisme. Het is een van de varianten van moleculair genetisch onderzoek.
Laboratoriumbepaling van de ziekte is vrij complex. Alleen de behandelend arts interpreteert de resultaten.
Instrumentele diagnostiek wordt voorgeschreven om de toestand van de inwendige organen en het centrale zenuwstelsel te beoordelen en om complicaties op te sporen.
Syfilitische huiduitslag is in principe niet moeilijk te onderscheiden van andere huidaandoeningen: de uitslag veroorzaakt geen ongemak, aangezien er geen branderigheid, jeuk, vervelling of ontstekingsverschijnselen zijn. De hoofdbestanddelen van de uitslag worden gekenmerkt door rondheid, gelijkmatige contouren en een neiging tot polymorfisme. Als u op de plek drukt, wordt deze lichter, maar wordt dan weer roodachtig roze. Binnen een dag kunnen er ongeveer twaalf nieuwe huidbestanddelen ontstaan. Ze steken niet boven het huidoppervlak uit, vertonen geen structurele verschillen, maar neigen er niet naar om samen te smelten.
Differentiële diagnose
Differentiële diagnose wordt uitgevoerd als er twijfels bestaan over de initiële diagnose. De ziekte wordt onderscheiden van soortgelijke pathologieën:
- Toxische vorm van dermatitis (huiduitslag neigt tot samensmelten, jeuk is aanwezig);
- Roze korstmos (symmetrische vlekken die verschijnen na de primaire, maternale plaque);
- Allergische reactie (traditionele allergische huiduitslag, jeuk en schilfering);
- Vlooienbeten, luizenbeten, enzovoort;
- Rodehond (de uitslag bedekt het hele lichaam, inclusief gezicht en hals, en verdwijnt na drie dagen);
- Mazelen (vlekken lopen vaak in elkaar over, zijn ongelijk in diameter en gaan gepaard met ademhalings- en vergiftigingsverschijnselen);
- Tyfus (kenmerkend symptoom: wanneer de huiduitslag met jodiumoplossing wordt ingesmeerd, wordt een donkere verkleuring zichtbaar).
Behandeling syfilitische uitslag
De behandeling van syfilitische huiduitslag omvat algemene therapie van de onderliggende pathologie - syfilis. Deze ziekte is in bijna alle stadia te genezen, hoewel er in ernstige gevallen nog steeds negatieve gevolgen kunnen zijn. De keuze van de medicijnen is altijd individueel en hangt af van het stadium en de ernst van de pathologie, en de aanwezigheid van complicaties. De belangrijkste medicijnen zijn antibiotica:
- Macroliden (erytromycine, midekamycine);
- Tetracyclines (Tetracycline);
- Streptomycine, Ciprofloxacine;
- Fluorochinolonen (Ofloxacine);
- Azitromycine.
In gecompliceerde gevallen kan de behandeling meerdere jaren duren, met herhaalde antibioticakuren en periodieke monitoring van de genezingsdynamiek. Wanneer het zenuwstelsel is aangetast, zijn antibiotica alleen niet langer voldoende: medicijnen die bismut of arseen bevatten, worden voorgeschreven, zoals myarsenol, biyoquinol en novarsenol.
Als bij een zwangere patiënt syfilitische uitslag wordt vastgesteld, krijgt ze twee behandeltrajecten: een klinische en een poliklinische behandeling. Over het algemeen duurt een dergelijke behandeling 5-6 maanden en omvat intramusculaire toediening van penicilline-antibiotica, met name oxacilline, bicilline, ampicilline en doxacilline. Het regime omvat ook de toediening van antihistaminica.
Naast de antibioticakuur krijgen patiënten ook multivitaminecomplexen, biostimulantia, immuunmodulerende medicijnen en behandelingen met ultraviolette straling voorgeschreven.
Pyrogenal en Prodigiosan worden gebruikt om de bloed- en lymfestroom te stimuleren. Als de syfilitische uitslag gepaard gaat met zweren, wordt een behandeling met benzylpenicillineoplossing met Dimexid of paracetamolzalf toegepast. Voor de behandeling van slijmvliezen worden furaciline, gramicidine en boorzuur gebruikt. Mannen behandelen de penis met middelen zoals Sulema en de urethra wordt gesmeerd met preparaten zoals Protargol en Gibitan. Vrouwen sprayen met kaliumpermanganaatoplossingen en de uitwendige geslachtsdelen worden behandeld met Sulema.
Medicijnen en behandelingsregimes voor syfilitische huiduitslag
Bij poliklinische therapie worden meestal de volgende behandelregimes toegepast:
- Retarpene of Extencilline 2,4 miljoen IE/m² eenmaal per week. De behandelingsduur is 4 weken (vier injecties). Of Bicilline-1 2,4 miljoen IE/m² eenmaal per vijf dagen. De kuur vereist 5 injecties.
- Bicilline-3 in een dosering van 2,4 miljoen eenheden of Bicilline-5 in een dosering van 1,5 miljoen eenheden, intramusculair, tweemaal per week. Het aantal injecties is 10-12.
- Penicilline novocaïne zout 600 duizend U/m2 tweemaal daags, of Penicilline procaïne v/m eenmaal daags 1,2 miljoen U, gedurende 20-28 dagen, afhankelijk van de duur van de infectieziekte.
De klinische behandeling kan bestaan uit de volgende antibioticatherapieën:
- Benzylpenicilline natriumzout 1 mln U/m 4 maal daags met een interval van 6 uur, gedurende 20-28 dagen.
- Benzylpenicilline-natriumzout 1 miljoen eenheden 4 maal daags intramusculair gedurende 7-10 dagen met verdere voorschrift voor poliklinische therapie Retarpen of Extencillin 2,4 miljoen eenheden (twee injecties met een wekelijks interval).
Een half uur vóór de eerste antibiotica-injectie krijgt de patiënt een antihistaminicum toegediend, bijvoorbeeld Diazolin, Dimedrol, Suprastin, enz.
De behandeling bestaat niet uit het gelijktijdig voorschrijven van alle antibiotica: de arts selecteert individueel de medicijnen die het meest geschikt zijn voor de patiënt, rekening houdend met hun tolerantie en effectiviteit. Syfilispatiënten met allergische processen zoals bronchiale astma, hooikoorts, enz. vereisen een speciale behandelingsaanpak.
Bicilline wordt niet toegediend aan mensen met hypertensie, aandoeningen van het spijsverteringsstelsel, het endocriene stelsel, bloedvormende organen, tuberculose en een hartinfarct. Verzwakte patiënten, ouderen vanaf 55 jaar en kinderen krijgen geen eenmalige dosis van meer dan 1,2 miljoen eenheden toegediend.
Ceftriaxon, een cefalosporine van de derde generatie, is vaak het standaardmedicijn voor de behandeling van syfilitische huiduitslag. Het werkingsmechanisme is vergelijkbaar met dat van penicilline: het verstoort de synthese van de celwand van het pathogene micro-organisme.
Bij de behandeling van syfilis worden vaak injecteerbare medicijnen gebruikt. Tabletten (antibiotica) worden zelden voorgeschreven, voornamelijk vanwege hun lagere werkzaamheid. [ 6 ]
Het voorkomen
Preventie van syfilitische huiduitslag verloopt over het algemeen op dezelfde manier als bij syfilis of andere geslachtsziekten. De preventie bestaat uit het monitoren van de gezondheidstoestand van patiënten na genezing en het registreren van alle gedetecteerde gevallen van de ziekte. Na afloop van de syfilistherapie worden patiënten geregistreerd in een polikliniek: elk stadium van de ziekte vereist een andere registratietermijn, die duidelijk is gedefinieerd en gelabeld in de medische regelgeving. Om verdere verspreiding van de infectieuze agentia te voorkomen, worden alle seksuele relaties van de patiënt in aanmerking genomen. Preventieve behandeling is verplicht voor degenen die in nauw contact zijn geweest met een zieke. Tijdens het behandeltraject is het alle patiënten verboden seksueel actief te zijn en bloed te doneren.
Wanneer een syfilitisch geval wordt vastgesteld, schrijft de arts een behandeling voor aan zowel de patiënt als zijn sekspartner, ongeacht de aanwezigheid van huiduitslag of andere tekenen van syfilis. De reden hiervoor is dat de ziekteverwekker in het lichaam van de partner aanwezig blijft, wat kan leiden tot een terugkeer van de infectie – zelfs als de infectie latent aanwezig is.
Individuele preventiemethoden omvatten het gebruik van barrièremethoden tijdens alle vormen van geslachtsgemeenschap. Een stabiel seksleven met één vaste partner wordt aangemoedigd.
Als er bij een van beide partners verdachte symptomen optreden, moet u onmiddellijk een arts raadplegen voor diagnose, zonder te wachten tot er duidelijke tekenen van de ziekte optreden - met name syfilitische huiduitslag. Vroege diagnose en behandeling zijn de sleutel tot een succesvolle en snelle genezing, zonder nadelige gevolgen voor de gezondheid.
Prognose
De prognose van de ziekte hangt direct af van het stadium waarin de behandeling is gestart. Een belangrijke rol speelt het moment waarop de patiënt medische hulp heeft gezocht en hoe nauwgezet hij de instructies van de arts heeft opgevolgd. Als de syfilitische uitslag direct na het verschijnen ervan wordt vastgesteld, wanneer de infectie nog geen tijd heeft gehad om het lichaam aanzienlijk te beschadigen en geen onherstelbare schade heeft aangericht - met name aan het centrale zenuwstelsel - dan kunt u een gunstig resultaat van de behandeling verwachten.
Een complexe therapie met behulp van moderne antibacteriële geneesmiddelen en technieken leidt bij vrijwel alle patiënten tot volledig herstel, met laboratoriumbevestiging van de genezing en het voorkomen van late recidieven van de ziekte.
Als de syfilitische uitslag bij een vrouw tijdens de zwangerschap is vastgesteld, kan de prognose gecompliceerd zijn, afhankelijk van de zwangerschapsduur en de intra-uteriene conditie van het ongeboren kind. Als de pathologie in het eerste trimester is vastgesteld en de behandeling dringend en adequaat was, heeft de patiënt alle kans om een gezonde baby te baren. Als bij het kind een aangeboren vorm van de ziekte wordt vastgesteld, kan een positieve prognose alleen worden gegeven als adequate antisyfilitische therapie wordt voorgeschreven onder strikt medisch toezicht.
De latere stadia van syfilis zijn moeilijker te behandelen, omdat het vaak alleen mogelijk is het ziekteproces stop te zetten, zonder dat de toestand en functie van de aangetaste organen hersteld kunnen worden.
De prognose in deze situatie is vergelijkbaar met die van elke stapsgewijze pathologie: vroege diagnose van de ziekte betekent een snellere en gemakkelijkere behandeling. Verwaarloosde gevallen zijn moeilijk te genezen, met een verhoogde kans op het ontwikkelen van ongunstige gevolgen. Secundaire syfilis is het stadium waarin de syfilitische huiduitslag optreedt - in dit stadium slaagt de overgrote meerderheid van de patiënten erin de ziekte volledig te elimineren.

