Medisch expert van het artikel
Nieuwe publicaties
Humaan papillomavirus: structuur, levenscyclus, hoe het wordt overgedragen, preventie
Laatst beoordeeld: 04.07.2025

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
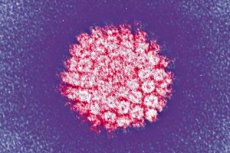
Een van de meest voorkomende infecties is het humaan papillomavirus. Laten we eens kijken naar de belangrijkste soorten, het risico op oncogeniciteit, symptomen, diagnose en behandelmethoden.
HPV is een zeer specifieke infectieziekte voor het menselijk lichaam uit de familie Papovaviridea, oftewel papovirussen van subgroep A. Een op de zes mensen ter wereld is drager ervan. Deze kleine, thermostabiele ziekteverwekker overleeft goed in de buitenlucht en is bestand tegen hittebehandeling. Hij heeft een groot vermogen om meerlagig epitheel te infecteren: huid, slijmvliezen, cilindrisch epitheel van de longen, prostaat en baarmoederhals.
De geneeskunde kent tegenwoordig meer dan 120 serotypen van het virus, waarvan er 35 de huid en slijmvliezen aantasten. Sommige serotypen zijn oncogeen, dat wil zeggen dat ze kankerachtige degeneratie van aangetast weefsel kunnen veroorzaken.
- Lage oncogeniciteit – 6, 11, 42, 43, 44, 73.
- Hoge oncogeniciteit – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Eenmaal in het menselijk lichaam verspreidt het virus zich via de bloedbaan, dringt het DNA van de cel binnen en verstoort de normale werking ervan. De geïnfecteerde cel begint zich actief te delen en te groeien, waardoor er karakteristieke gezwellen op het aangetaste gebied ontstaan.
Volgens medische statistieken komt een HPV-infectie het meest voor tijdens geslachtsgemeenschap. Alleen al in de afgelopen 7-10 jaar is het aantal besmette mensen meer dan vertienvoudigd. De ziekte vereist uitgebreide diagnostiek en behandeling.
Structuur humaan papillomavirus
HPV heeft kleine virionen zonder membraanmantel, met een diameter van maximaal 30 nm. Dat wil zeggen, het is vijf keer kleiner dan het griepvirus en hiv, die wel een membraanmantel hebben. Het genetische materiaal van het papillomavirus is DNA, dat ongeveer 8000 basenparen en vele eiwitverbindingen bevat. Het genoom is een dubbelstrengs molecuul vol histomen, dat wil zeggen cellulaire eiwitten die bijdragen aan de verdichting van DNA in de celkern.
De virusgenen coderen voor verschillende soorten eiwitten, die elk specifieke functies vervullen in hun levenscyclus. Er wordt onderscheid gemaakt tussen vroege eiwitten (E), die verantwoordelijk zijn voor regulerende functies en de proliferatie van geïnfecteerde cellen, en late eiwitten (L), die structurele functies vervullen.
De volgende soorten eiwitten zijn verantwoordelijk voor de structuur van het virus:
- E1-E8 – nemen deel aan DNA-replicatie en worden direct na infectie aangemaakt. Ze manifesteren zich door de korreligheid van de huid, waarin ze zich ophopen.
- L1-L2 – vormen de structuur van het virus. Ze zijn verantwoordelijk voor de vorming van het buitenste omhulsel (capside), dat de stratum corneum van de opperhuid binnendringt.
Bijzonder gevaarlijk zijn de eiwitstructuren die betrokken zijn bij oncogenese:
- E6 – schakelt de tumorsuppressor p53 van gezonde cellen uit, wat leidt tot overmatige proliferatie van celstructuren. E6 leidt tot een scherpe afname van p53 en degeneratieve processen.
- E7 – bindt Rb, een oncosuppressor die verantwoordelijk is voor het vertragen van de enzymatische reacties van ongecontroleerde celdeling.
E6 en E7 leiden tot ongecontroleerde celgroei, wat leidt tot tumorvorming. Tegelijkertijd stopt het E2-eiwit dit pathologische proces, maar dit vermogen verdwijnt direct nadat het genoom een menselijke cel infecteert.
Vanwege de complexe structuur is HPV moeilijk te kweken in het laboratorium. Dit komt doordat virusdeeltjes alleen worden gevormd in levende organismen of complexe organotypische culturen die lijken op menselijke cellen.
Levenscyclus humaan papillomavirus
Het infectieuze proces en de levenscyclus van het humaan papillomavirus zijn gebaseerd op de zelfreproductie van infectieuze virionen. Tijdens het normale verloop van het pathologische proces bestaat er een nauwe relatie tussen de replicatiecyclus van viraal DNA en de levenscyclus van een geïnfecteerde cel in het menselijk lichaam. Het papillomavirus verstoort de replicatie van cellulair DNA en legt daarmee een programma vast voor de reproductie van zijn eigen geïnfecteerde cellen met verhoogde infectieuze activiteit.
Bij het remmen van de replicatie is de kans groot dat de infectiecyclus wordt verstoord en verandert in een kwaadaardige tumor. Als de levenscyclus verstoord of onderbroken wordt, wordt de productie van infectieuze virionen onmogelijk.
In een geïnfecteerde cel bestaat HPV in twee vormen:
- Episomaal – gelegen buiten de chromosomen van de geïnfecteerde cel, heeft een laag risico op oncogeniciteit.
- Geïntegreerd – viraal DNA is ingebouwd in het celchromosoom. Deze vorm is kwaadaardig.
Afhankelijk van de intracellulaire vorm van de infectie zijn de volgende varianten van het infectieproces mogelijk:
- Latent (verborgen) verloop – HPV in episomale vorm, maar veroorzaakt geen pathologische veranderingen en heeft geen klinische manifestaties.
- Papillomen zijn een episomale infectie. Het aantal cellen in de basale laag neemt toe, wat leidt tot het ontstaan van huidtumoren op verschillende plaatsen.
- Dysplasie – virionen komen in episomale en geïntegreerde vorm voor.
- Carcinoom – het virus is een geïntegreerde vorm. Er verschijnen atypische cellen, wat wijst op de ontwikkeling van kwaadaardige processen in het lichaam.
De incubatietijd tussen infectie en het optreden van de eerste symptomen kan variëren van een halve maand tot enkele jaren. In dit geval kunnen meerdere genotypes zich tegelijkertijd in het lichaam ontwikkelen. In sommige gevallen treedt zelfgenezing op binnen 6-12 maanden na infectie, d.w.z. een verstoring van de virale DNA-replicatie.
Hoe wordt het humaan papillomavirus overgedragen?
HPV wordt overgedragen van een ziek persoon op een gezond persoon. Besmetting vindt plaats via nauw contact binnen het gezin, tijdens geslachtsgemeenschap of tijdens de geboorte van moeder op kind.
Er zijn de volgende manieren waarop een infectie het lichaam kan binnendringen:
- Contact met geïnfecteerde huid of slijmvliezen.
- Gebruik van persoonlijke bezittingen van een besmet persoon.
- De schoenen of kleding van de patiënt dragen.
- Bezoek aan sauna's, zwembaden en andere openbare plaatsen met een hoge luchtvochtigheid.
Volgens medische statistieken is onbeschermde geslachtsgemeenschap de meest voorkomende manier om HPV over te dragen. Besmetting vindt plaats ongeacht het type contact (vaginaal, oraal, anaal). Het virus dringt het lichaam binnen via microschade aan de slijmvliezen en de opperhuid. Als er gezwellen in de mondholte ontstaan, kan dit wijzen op een infectie tijdens een kus of orale seks. Mannen besmetten vrouwen vaker. Besmetting is alleen mogelijk bij aanwezigheid van papillomen en wratten op de genitaliën.
Bij besmetting van moeder op kind wordt papillomatose overgedragen tijdens de bevalling of tijdens de passage van het kind door het geboortekanaal. De baby kan anogenitale wratten en condylomen ontwikkelen aan de binnenkant van het strottenhoofd en de keelholte, waardoor de ademhaling wordt bemoeilijkt. Infectie kan ook optreden tijdens de borstvoeding. Huiselijk contact met het virus is uiterst zeldzaam. Dit komt doordat de infectie niet lang in de omgeving aanwezig blijft.
Omdat het humaan papillomavirus niet erg besmettelijk is, vindt de infectie plaats onder invloed van bepaalde factoren:
- Verminderd immuunsysteem.
- Aantasting van de barrièrefuncties van de opperhuid of de slijmvliezen.
- Verstoring van de darm- of vaginale microflora.
- SOA (papillomatose is een secundaire infectie).
- Verergering van chronische ziekten.
- Regelmatige stress of schadelijke werkomstandigheden.
- Het niet naleven van de regels voor persoonlijke hygiëne.
- Gebruik van medicijnen die het immuunsysteem onderdrukken.
Tijdens iemands leven kan hij of zij tegelijkertijd besmet raken met verschillende genotypes van de infectie. De werking van bovengenoemde factoren leidt tot activering van de infectie. De geïnfecteerde cellen beginnen zich actief te vermenigvuldigen en veroorzaken huidtumoren van verschillende vormen en locaties.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
Immuniteit
Tegenwoordig is papillomatose een van de meest voorkomende ziekten. Mensen met een sterk immuunsysteem kunnen langdurig drager zijn van het virus zonder het te weten.
Het immuunsysteem speelt een rol bij de bescherming van het lichaam tegen pathogene micro-organismen. Een tijdige immuunreactie leidt tot de vernietiging van de ziekteverwekker, die daardoor geen tijd krijgt om de basale cellen van het epitheel te infecteren.
Er zijn een aantal factoren die het immuunsysteem ondermijnen en bijdragen aan infectie en activering van het virus:
- Regelmatige virale infecties van de luchtwegen en infectieuze en ontstekingsachtige letsels van het lichaam.
- Intensieve fysieke activiteit.
- Psycho-emotionele stress en spanning.
- Hypothermie.
- Alcoholmisbruik, roken en andere slechte gewoontes.
Een verminderde immuniteit zorgt voor een actieve groei van papillomateuze neoplasmata. Om dit te voorkomen, wordt het gebruik van immunomodulatoren en vitamines aanbevolen. Deze bevorderen een snel herstel en de verwijdering van het virus uit het lichaam.
Het voorkomen humaan papillomavirus
Het voorkomen van een ziekte is veel gemakkelijker en belangrijker dan het behandelen ervan. Preventie van het humaan papillomavirus is gebaseerd op een gezonde levensstijl en het versterken van het immuunsysteem. Het immuunsysteem speelt een doorslaggevende rol bij het ontstaan van een HPV-infectie. Wanneer de afweer van het lichaam verzwakt, verzwakt het, waardoor een gunstige omgeving ontstaat voor infectieuze laesies.
Preventie van papillomatose en andere ziekten komt neer op deze eenvoudige regels:
- Gezonde levensstijl.
- Afwezigheid van slechte gewoontes.
- Goede, evenwichtige voeding.
- Beschermde seks en een vaste partner.
- Afwezigheid van stress en andere emotionele schokken.
- Tijdige behandeling van eventuele ziekten.
- Vaccinatie.
- Regelmatige preventieve controles bij een arts.
Bovenstaande aanbevelingen hebben betrekking op het eerste preventieniveau. Er bestaan speciale vaccins om een HPV-infectie met een hoog carcinogeen risico te voorkomen. Deze bevatten virale eiwitten - antigenen - onder invloed waarvan het lichaam specifieke antilichamen aanmaakt die de infectie helpen vernietigen wanneer deze zich voordoet.
Er zijn ook secundaire preventieve maatregelen, waaronder: visuele en cytologische screening om het virus op te sporen en de dynamiek van de ontwikkeling ervan te volgen. Als de resultaten van deze tests positief zijn, krijgt de patiënt een uitgebreide reeks diagnostische tests voorgeschreven. In de regel zijn dit PCR, biopsie, colposcopie en een aantal andere methoden.
Tertiaire preventie wordt toegepast bij een infectie met een hoog oncogeen risico HPV. De patiënt moet gedurende drie jaar na de infectie elke zes maanden een uitstrijkje laten maken voor cytologie. Bij een negatieve uitslag wordt het uitstrijkje eenmaal per jaar afgenomen, de rest van zijn leven.
Vaccinatie tegen humaan papillomavirus
Vaccinatie is een van de methoden om papillomatose te voorkomen. Vaccinatie tegen het papillomavirus wordt gebruikt om infectie met HPV met een hoog carcinogeen risico te voorkomen - dit zijn de typen 16 en 18. Vaccinatie is aan te raden vóór de eerste seksuele contacten, dat wil zeggen in de adolescentie, van 16 tot 23 jaar.
Er moet rekening mee worden gehouden dat als het virus al in het lichaam aanwezig is, het effect van de injectie nihil is. Veel wetenschappers zijn echter van mening dat het vaccineren van reeds geïnfecteerde patiënten de verspreiding van het virus verlicht en het herstelproces versnelt.
Vaccinatie houdt in dat u wordt ingeënt met een van de volgende medicijnen:
- Cervarix
Een geadsorbeerd recombinant vaccin ter preventie van ziekten veroorzaakt door het humaan papillomavirus. Het bevat een mengsel van virusachtige deeltjes van de stammen 16 en 18. De effectiviteit van het geneesmiddel is gebaseerd op het adjuvante systeem. Het biedt kruisbescherming van het lichaam tegen alle manifestaties van HPV die cytologisch kunnen worden opgespoord.
Bij een volledige vaccinatie volgens een speciaal schema bevordert het medicijn de vorming van specifieke antistoffen tegen het virus in het lichaam. Immunoglobulinen worden bij 100% van de patiënten die een vaccinatiekuur hebben ondergaan, aangetoond.
- Indicaties voor gebruik: preventie van baarmoederhalskanker bij vrouwelijke patiënten van 10 tot 25 jaar, preventie van acute en chronische infecties geassocieerd met het humaan papillomavirus, evenals cellulaire pathologieën, waaronder de ontwikkeling van platte atypische cellen van onbekende etiologie, cervicale intra-epitheliale neoplasie en precancereuze aandoeningen bij patiënten van 10 tot 25 jaar.
- Toedieningswijze: het vaccin wordt toegediend in de deltaspier. Intraveneuze en intradermale toediening zijn gecontra-indiceerd. Vóór de vaccinatie moet het preparaat organoleptisch worden getest en grondig worden geschud om een ondoorzichtige witte suspensie te verkrijgen. Het geneesmiddel wordt in drie fasen toegediend met een enkele dosis van 0,5 ml. Voor primaire vaccinatie geldt een schema van 0-1-6 maanden.
- Bijwerkingen: pijn op de injectieplaats, toegenomen vermoeidheid, duizeligheid, maag-darm- en bewegingsapparaataandoeningen, huidallergieën. Er bestaat ook een risico op anafylactische reacties.
- Contra-indicaties: overgevoeligheid voor vaccincomponenten, acute hyperthermie, recidieven van chronische ziekten. Vaccinatie dient met speciale voorzichtigheid te worden uitgevoerd in geval van trombocytopenie en aandoeningen van het bloedstollingssysteem. Het vaccin is niet geschikt voor de behandeling van bestaande laesies veroorzaakt door HPV-typen 16 en 18. Cervarix-injecties worden niet toegediend tijdens zwangerschap en borstvoeding. Er zijn geen gevallen van overdosering gemeld.
Het vaccin is verkrijgbaar in een spuit met een enkele dosis. Het geneesmiddel moet drie jaar na de productiedatum in de koelkast worden bewaard.
- Gardasil en Gardasil 9
Het geneesmiddel Gardasil is een antigeenset van papillomavirussen van de typen 6, 11, 16 en 18. Het helpt het immuunsysteem te activeren om antivirale antilichamen te vormen en het lichaam immunologisch te beschermen. Gardasil®9 is een 9-valent recombinant vaccin tegen het humaan papillomavirus. Het is actief tegen de volgende infectiestammen: 6, 11, 16, 18, 31, 33, 45, 52 en 58. Beide vaccinaties bieden kruisbescherming tegen genotypen die niet in het geneesmiddel voorkomen: 31, 33, 35, 39, 45, 51, 52, 56, 58 en 59.
- Indicaties voor gebruik: preventie van infectie met het humaan papillomavirus, preventie van kankerachtige en precancereuze aandoeningen van de baarmoederhals, vulva, anus en penis. Aanbevolen voor vaccinatie van patiënten van 9 tot 45 jaar.
- Gebruiksaanwijzing: Schud de fles met de oplossing en controleer op vreemde insluitsels. Zuig de oplossing op in een spuit en injecteer intramusculair in de delta van de schouder of de anterolaterale dij. Na de procedure moet de patiënt 30 minuten onder medisch toezicht staan. De injecties worden toegediend volgens speciaal ontwikkelde schema's. Standaardschema 0-2-6 maanden, versneld schema 0-1-4 maanden.
- Bijwerkingen: jeuk, zwelling en pijn op de injectieplaats, hoofdpijn, koorts, flauwvallen, anafylaxie, ontstekingsprocessen in de bekkenorganen, trombo-embolie, urticaria, gastro-enteritis, enz. Bij overdosering neemt de ernst van bovenstaande reacties toe.
- Contra-indicaties: intolerantie voor de werkzame bestanddelen, bloedstollingsstoornissen, zwangerschap en borstvoeding, behandeling met anticoagulantia.
Gardasil en Gardasil 9 zijn verkrijgbaar als suspensie in injectieflacons met een dosering van elk 0,5 ml.
Bovenstaande vaccins zijn gecertificeerd en hebben alle noodzakelijke controles doorstaan. Vaccinatie vindt poliklinisch plaats, met inachtneming van de regels voor asepsis en antisepsis.
 [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
Condoom gebruiken om HPV te voorkomen
De belangrijkste route van HPV-overdracht is onbeschermde seks met een besmet persoon. Klinische studies hebben aangetoond dat het gebruik van een condoom zeer effectief is ter voorkoming van papillomavirus. Met deze anticonceptiemethode treedt infectie in ongeveer 30% van de gevallen op. Het risico op infectie tijdens seks zonder condoom is 90%. HPV-overdracht via een condoom vindt vaker plaats na anale seks, dan na vaginale seks.
Er moet ook rekening mee worden gehouden dat pathogene micro-organismen in alle lichaamsvloeistoffen van het menselijk lichaam aanwezig zijn: speeksel, slijm, enz. Als een van de partners dus gezwellen heeft die kenmerkend zijn voor de ziekte op het slijmvlies van de mondholte, dan is infectie niet alleen mogelijk tijdens orale seks, maar ook tijdens het kussen.
Wat betreft seks tijdens de behandeling van papillomatose, zijn intieme relaties mogelijk na destructieve methoden voor desinfectie van papillomen, condylomen of wratten en na een antivirale behandeling om de infectie te onderdrukken. In dit geval mag seks alleen plaatsvinden met behulp van barrière-anticonceptie om herhaalde recidieven of infectie van de partner te voorkomen.
Prognose
Het humaan papillomavirus is een van de meest voorkomende ziekten met een latent beloop. De prognose van deze pathologie bij infectie met stammen met een lage en gemiddelde oncogeniciteit is gunstig. Bij een infectie met HPV van de derde groep (hoge carcinogeniciteit) hangt de prognose van de ziekte af van een vroege diagnose en behandeling.

