Medisch expert van het artikel
Nieuwe publicaties
Periarteriitis nodosa
Laatst beoordeeld: 07.06.2024

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
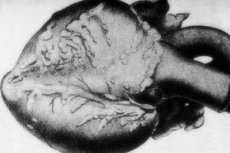
Een zeldzame pathologie - nodulaire periarteritis - gaat gepaard met de laesie van arteriële vaten met gemiddelde en kleine kaliber. In de vasculaire wanden zijn er processen van bindweefselsorganisatie, inflammatoire infiltratie en sclerotische veranderingen, wat resulteert in het uiterlijk van goed gedefinieerde aneurysma's. [1] ]
Andere namen voor de ziekte:!
Epidemiologie
Periarteritis nodosa is een systemische pathologie, een necrotiserende vasculitis die medium en kleine arteriële vaten van het spiertype beschadigt. Meestal verspreidt de ziekte zich naar de huid, nieren, spieren, gewrichten, perifere zenuwstelsel, spijsverteringskanaal, evenals andere organen, minder vaak - de longen. Pathologie wordt meestal eerst gemanifesteerd door algemene symptomen (koorts, algemene achteruitgang van de gezondheid), dan worden meer specifieke tekenen toegevoegd.
De meest voorkomende methoden om de ziekte te diagnosticeren zijn biopsie en arteriografie.
De meest acceptabele medicijnen voor behandeling zijn glucocorticoïde geneesmiddelen en immunosuppressiva.
De incidentie van nodulaire periarteritis ligt tussen twee en dertig gevallen per 1 miljoen patiënten.
De gemiddelde leeftijd van de patiënten is 45-60 jaar. Mannen worden vaker getroffen (6: 1). Bij vrouwen is de ziekte vaker astmatisch, met de ontwikkeling van bronchiale astma en hypereosinofilie.
In ongeveer 20% van de gevallen van gediagnosticeerde nodulaire periarteritis wordt patiënten gevonden dat ze hepatitis hebben (B of C). [2], [3]
Oorzaken Periarteriitis nodosa
Wetenschappers hebben nog geen duidelijke oorzaak van de ontwikkeling van nodulaire periarteritis ontdekt. De belangrijkste triggers van de ziekte worden echter als volgt geïdentificeerd:
- Een reactie op het nemen van medicatie;
- Persistentie van virale infectie (hepatitis B).
Specialisten hebben een nogal indrukwekkende lijst samengesteld van medicijnen die betrokken zijn bij de ontwikkeling van periarteritis nodosa. Onder deze medicijnen:
- Beta-lactam antibiotica;
- Macrolide-medicijnen;
- Sulfonamide-medicijnen;
- Quinolonen;
- Antivirale middelen;
- Serums en vaccins;
- Selectieve serotonine heropname remmers (fluoxetine);
- Anticonvulsiva (fenytoïne);
- Levodopa en carbidopa;
- Thiazides en lus diuretica;
- Hydralazine, propylthiouracil, minocycline, etc.
Hepatitis B oppervlakte-antigeen (HBsAg) of immunocomplexen daarmee werden gedetecteerd bij elke derde tot vierde patiënt met periarteritis nodosa. Andere hepatitis B-antigenen (HBeAg) en antilichamen tegen HBCAG-antigeen gevormd tijdens virale replicatie werden ook gedetecteerd. Het is opmerkelijk dat de incidentie van nodulaire periarteritis in Frankrijk de afgelopen decennia aanzienlijk is afgenomen, dankzij wijdverbreide vaccinatie tegen hepatitis B.
Ook wordt ongeveer een op de tien patiënten gedetecteerd hepatitis C-virus, maar de subtiliteiten van de relatiewetenschappers hebben nog niet bewezen. Andere virale infecties zijn ook "onder verdenking": humaan immunodeficiëntievirus, cytomegalovirus, rubella en Epstein-Barr virussen, T-lymfotrope virus type I, parvovirus B-19 en anderen.
Er is alle reden om de betrokkenheid van hepatitis B en griepvaccinatie aan te nemen bij de ontwikkeling van periarteritis nodosa.
Een extra vermoedelijke factor wordt beschouwd als genetische aanleg, wat ook bewijs en verder onderzoek vereist. [4]
Risicofactoren
Periarteritis nodosa is een slecht begrepen ziekte, maar experts beschouwen het al als polyetiologisch, omdat veel oorzaken en factoren kunnen betrokken zijn bij de ontwikkeling ervan. Het blijkt vaak gerelateerd te zijn aan focale infecties: streptokokken, stafylocokken, mycobacteriële, schimmel, virale en anderen. Een belangrijke rol wordt gespeeld door overgevoeligheid van een persoon voor sommige medicijnen - bijvoorbeeld tegen antibiotica en sulfonamiden. In veel gevallen kan de etiologische factor, zelfs met zorgvuldige diagnose, echter niet worden geïdentificeerd.
Dit zijn de risicofactoren die artsen vandaag weten:
- Leeftijdsgroep ouder dan 45 jaar oud, en kinderen van 0 tot 7 jaar oud (genetische factor);
- Plotselinge temperatuurveranderingen, hypothermie;
- Overmatige blootstelling aan ultraviolet licht, overmatige zonnebaden;
- Overmatige fysieke en mentale overbelasting;
- Eventuele schadelijke effecten, inclusief trauma of chirurgie;
- Hepatitis en andere leverziekten;
- Metabole stoornissen, diabetes mellitus;
- Hypertensie;
- Vaccin toediening en persistentie van HBsAg in serum.
Pathogenese
De pathogenese van nodulaire periarteritis bestaat uit de vorming van een hyperallergische respons van het lichaam op de impact van etiologische factoren, bij de ontwikkeling van auto-immuunreactie door antigeen-antilichaamtype (in het bijzonder tot de wanden van bloedvaten), in de vorming van immunocomplexen.
Aangezien endotheelcellen zijn uitgerust met receptoren voor FC-fragment van IgG met de eerste fractie van complement clq, worden de mechanismen van interactie tussen immunocomplexen en vaatwanden vergemakkelijkt. Afzetting van immunocomplexen in vasculaire wanden wordt waargenomen, wat de ontwikkeling van het immuunontstekingsproces met zich meebrengt.
De immunocomplexen vormden het stimuleren van complement, wat leidt tot wandschade en de vorming van chemotactische componenten die neutrofielen aantrekken naar het schadegebied. [5] ]
Neutrofielen voeren fagocytaire functie uit in relatie tot immunocomplexen, maar tegelijkertijd geven ze lysosomale proteolytische enzymen af die de vasculaire wand beschadigen. Bovendien worden neutrofielen "gelijmd" aan het endotheel en, in aanwezigheid van complement, actieve zuurstofradicalen vrijgeven die vasculaire schade veroorzaken. Tegelijkertijd wordt endotheliale afgifte van factoren die de voorkeur geven aan een verhoogde bloedstolling en de vorming van bloedstolsels in de aangetaste vaten versterkt.
Symptomen Periarteriitis nodosa
Nodulaire periarteritis onthult zich door algemene niet-specifieke manifestaties: een persoon heeft een constant verhoogde temperatuur, hij geleidelijk dunner, stoort van pijn in de spieren en gewrichten.
Koorts in de vorm van aanhoudende koorts is kenmerkend voor 98-100% van de gevallen: de temperatuurcurve is onregelmatig, er is geen reactie op antibioticatherapie, maar corticosteroïde therapie is effectief. Temperatuur kan vervolgens normaliseren, tegen de achtergrond van de ontwikkeling van multiorgan pathologie.
Het gewichtsverlies van patiënten is pathognomonisch van aard. Sommige patiënten verliezen gedurende meerdere maanden 35-40 kg gewicht. De mate van dunheid is groter dan in oncopathologieën.
Spier- en gewrichtspijn is vooral kenmerkend voor de beginfase van nodulaire periarteritis. De pijn heeft met name invloed op grote gewrichten en kuitspieren. [6]
Polyorganische pathologieën worden onderverdeeld in verschillende typen, wat de symptomatologie van de ziekte bepaalt:
- Wanneer de niervaten worden beïnvloed (en dit gebeurt bij de meeste patiënten), is er een toename van de bloeddruk. Hypertensie is persistent, persistent en veroorzaakt een ernstige mate van retinopathie. Verlies van visuele functie is mogelijk. In urine-analyse wordt proteïnurie (tot 3 g/dag), micro- of macrohematurie gedetecteerd. In sommige gevallen wordt het schip verwijd door de aneurysma-breuken gevormd, perirenale bloeding gevormd. Nierfalen ontwikkelt zich tijdens de eerste drie jaar van de ziekte.
- Als de schepen in de buikholte beschadigd zijn, is de symptomatologie al duidelijk in een vroeg stadium van periarteritis nodosa. De belangrijkste symptomen zijn buikpijn, persistent en progressief. Dyspeptische stoornissen worden opgemerkt: diarree met een mengsel van bloed tot tien keer per dag, uitdagende, aanvallen van misselijkheid en braken. Als er op zweren perforatie is, ontwikkelen zich tekenen van acute peritonitis. Er is een risico op gastro-intestinale bloedingen.
- In coronaire laesies is hartpijn niet kenmerkend. Infarcten komen voor, voornamelijk van klein-focaal karakter. Snel toenemende fenomenen van cardiosclerose, die het uiterlijk van aritmieën met zich meebrengt, tekenen van hartfalen.
- Wanneer het ademhalingssysteem wordt beïnvloed, worden bronchospasmen, hypereosinofilie, eosinofiele infiltraten in de longen gedetecteerd. De vorming van vasculaire ontsteking van de longen is kenmerkend: de ziekte gaat gepaard met hoesten, schaarse sputumafvoer, minder vaak - hemoptysis, toenemende symptomen van onvoldoende ademhalingsfunctie. Röntgenfoto visualiseert het scherp verhoogde vasculaire patroon op het type stagnerende long, infiltratie van longweefsel (voornamelijk in het wortelgebied).
- Wanneer het perifere zenuwstelsel betrokken is, wordt asymmetrische poly en mononeuritis opgemerkt. De patiënt heeft last van ernstige pijn, gevoelloosheid en soms spierzwakte. Benen worden vaker getroffen, armen minder vaak. Sommige patiënten vormen polymyeloradiculoneuritis, parese van de voeten en handen. Vaak gevonden eigenaardige knobbeltjes langs de stammen van vaten, zweren en foci van necrose van de huid. Zachte weefselnecrose en de ontwikkeling van gangreneuze complicaties zijn mogelijk.
Eerste tekenen
Het aanvankelijke klinische beeld van periarteritis nodosa presenteert met koorts, een gevoel van extreme vermoeidheid, meer nachtzweet, verlies van eetlust en magere, spierzwakte (vooral in de ledematen). Veel patiënten ontwikkelen spierpijn, vergezeld van focale ischemische myositis en gewrichtspijn. De aangetaste spieren verliezen kracht, ontstekingsprocessen in de gewrichten kunnen zich ontwikkelen. [7]
De ernst van de eerste tekenen varieert, wat grotendeels afhangt van welk orgaan- of orgaansysteem wordt beïnvloed:
- Perifere aandoening van het zenuwstelsel wordt gemanifesteerd door motorische en sensorische aandoeningen van de ulnaire, mediane en peroneale zenuwen; Distale symmetrische polyneuropathie kan zich ook ontwikkelen;
- Het centrale zenuwstelsel reageert op pathologie met hoofdpijn, minder vaak zijn er beroertes (ischemisch en hemorragisch) tegen de achtergrond van hoge bloeddruk;
- Nierschade wordt gemanifesteerd door arteriële hypertensie, een afname van de dagelijkse hoeveelheid urine, uremie, algemene veranderingen in het urinesediment, het uiterlijk van bloed en eiwit in de urine in afwezigheid van cellulaire cilinders, lage rugpijn en in ernstige gevallen - tekenen van nierfalen;
- Het spijsverteringskanaal geeft aanleiding tot lever- en buikpijn, misselijkheid, braken, diarree, symptomen van malabsorptie, darmperforatie en peritonitis;
- Van het hart kunnen er geen pathologische tekenen zijn of symptomen van hartfalen kunnen verschijnen;
- Reticulate leivo, rood wordende pijnlijke knobbeltjes, uitslag in de vorm van blaasjes of blaasjes, gebieden van necrose en ulceratieve laesies worden op de huid genoteerd;
- De geslachtsdelen worden beïnvloed door orchitis, de testikels worden pijnlijk.
Nierschade bij periarteritis nodosa
De nieren worden getroffen bij meer dan 60% van de patiënten met periarteritis nodosa. In meer dan 40% van de gevallen treedt nierfalen op.
De waarschijnlijkheid van nieraandoeningen hangt af van de geslacht en leeftijdscategorie van patiënten, van de aanwezigheid van pathologieën van skeletspier, hartklepsysteem en perifere zenuwstelsel, van het type natuurlijk en fase van de ziekte, over de aanwezigheid van virale hepatitis-antigeen en cardiovasculaire waarden.
De ontwikkelingsnelheid van nefropathie wordt direct bepaald door bloedspiegels van C-reactief eiwit en reumatoïde factor.
Nierstoornissen bij nodulaire periarteritis worden veroorzaakt door stenose en het uiterlijk van microaneurysma's van niervaten. De mate van pathologische veranderingen correleert met de ernst van aandoeningen van het zenuwstelsel. Het moet duidelijk zijn dat nierlaesies de overlevingskansen van patiënten sterk verminderen. Deze vraag over de invloed van bepaalde nierfunctiestoornissen op het verloop van periarteritis nodosa is echter niet voldoende bestudeerd.
Het ontstekingsproces strekt zich meestal uit tot de interlobulaire arteriële vaten en minder vaak tot de arteriolen. Vermoedelijk is glomerulonefritis niet karakteristiek voor nodulaire periarteritis en wordt voornamelijk genoteerd op de achtergrond van microscopische angiitis.
De snelle verslechtering van nierfalen is te wijten aan meerdere infarcten in de nieren. [8]
Hartschade
Het beeld van cardiovasculaire laesies wordt opgemerkt in elk tweede geval van de tien. Pathologie wordt gemanifesteerd door hypertrofische veranderingen in de linkerventrikel, hartkloppingen, hartritmestoornissen. Ontsteking van de coronaire vaten bij nodulaire periarteritis kan het uiterlijk van angina pectoris en de ontwikkeling van een hartinfarct veroorzaken.
In macro-preparaten onthullen meer dan 10% van de gevallen nodulaire verdikkingen zoals armbanden, van enkele millimeter tot een paar centimeter in diameter (tot 5,5 cm wanneer grote vasculaire stammen worden aangetast). De incisie toont een aneurysma, vaak met trombotische vulling. De uiteindelijke diagnostische rol wordt gespeeld door histologie. Een typisch kenmerk van nodulaire periarteritis is een polymorfe vasculaire laesie. Een combinatie van verschillende soorten bindweefsel desorganisatie wordt opgemerkt: [9]
- Mucoïde zwelling, fibrinoïde veranderingen met verdere sclerose;
- Vernauwing van het vasculaire lumen (tot vernietiging), de vorming van bloedstolsels, aneurysma's, in ernstige gevallen - breuk van bloedvaten.
Vasculaire veranderingen worden een trigger-mechanisme bij de ontwikkeling van necrose, atrofische en sclerotische processen, bloedingen. Phlebitis wordt bij sommige patiënten opgemerkt.
Het hart toont atrofie van de vetlaag van het epicardium, bruine myocardiale dystrofie en in hypertensie - linker ventriculaire hypertrofie. In coronaire laesies ontwikkelen focale myocardiale necrose, dystrofie en atrofie van spiervezels. Myocardinfarcten zijn relatief zeldzaam - voornamelijk vanwege de vorming van collaterale bloedstroom. Trombovasculitis wordt gevonden in coronaire arteriële stammen. [10] ]
Cutane manifestaties van periarteritis nodosa
Cutane tekenen van de ziekte worden opgemerkt bij elke tweede patiënt met periarteritis nodosa. Vaak wordt het uiterlijk van uitslag de eerste, of een van de eerste tekenen van de aandoening. Typische symptomen zijn:
- Vesiculaire en bulleuze uitslag;
- Vasculaire papulo-petechiale purpura;
- Soms - het uiterlijk van subcutane nodulaire elementen.
In het algemeen zijn de cutane manifestaties van nodulaire periarteritis heterogeen en gevarieerd. Veelvoorkomende tekenen kunnen als volgt zijn:
- De uitslag is inflammatoire;
- De uitslag is symmetrisch;
- Er is de neiging om zwelling, necrotische veranderingen en bloedingen;
- In de eerste fase is de uitslag gelokaliseerd in de onderste ledematen;
- Evolutionair polymorfisme wordt opgemerkt;
- Traceerbare verbinding met reeds bestaande infecties, medicijnen, temperatuurveranderingen, allergische processen, auto-immuunpathologieën, verminderde veneuze circulatie.
Huidletsels zijn divers, variërend van vlekken, knobbeltjes en purpura tot necrose, zweren en erosies.
Periarteritis nodosa bij kinderen
Juveniele polyarteritis is een vorm van polyarteritis nodosa, die voornamelijk wordt aangetroffen bij pediatrische patiënten. Deze variant van het verloop van de ziekte wordt onderscheiden door een hyperergische component, de meeste perifere vaten zijn beschadigd, er is een aanzienlijk risico op trombangiitische complicaties in de vorm van droge weefselnecrose, gangreneuze processen. Viscerale aandoeningen manifesteren zich relatief zwak en hebben geen invloed op de uitkomst van de pathologie, maar er is een neiging tot een langdurig verloop met periodieke terugvallen.
De klassieke vorm van juveniele polyarteritis heeft een ernstig verloop: nierschade, hoge bloeddruk, buik-ischemie, cerebrale crises, ontsteking van de coronaire vaten, longvasculitis, meerdere mononeuritis worden opgemerkt.
Onder de oorzaken van de ziekte worden voornamelijk allergische en aanstekelijke factoren overwogen. De klassieke vorm van nodulaire periarteritis wordt geassocieerd met hepatitis B-virusinfectie. Vaak wordt het begin van de ziekte opgemerkt, samen met acute virale infecties van de luchtwegen, otitis media en angina, iets minder vaak - met de introductie van vaccins of medicamenteuze therapie. Genetische aanleg is niet uitgesloten: vaak worden bij directe familieleden van een ziek kind reumatologische, allergische of vasculaire pathologieën gevonden.
De incidentie van nodulaire periarteritis in de kindertijd is onbekend: de ziekte wordt zeer zelden gediagnosticeerd.
Pathogenese is vaak te wijten aan immunocomplexprocessen met verhoogde complementactiviteit en accumulatie van leukocyten op het gebied van immunocomplex fixatie. De ontstekingsreactie treedt op in de wanden van kleine en middelgrote arteriële stammen. Als gevolg hiervan ontwikkelt zich proliferatief-destructieve vasculitis, het vasculaire bed is vervormd, de bloedcirculatie wordt geremd, rheologische en coagulatie-eigenschappen van bloed worden verstoord, trombose en weefsel ischemie worden opgemerkt. Geleidelijk wordt wandfibrose gevormd, aneurysma's met een diametergrootte van maximaal 10 mm worden gevormd.
Stages
Nodulaire periarteritis kan optreden in acute, subacute en chronische terugkerende stadia.
- De acute fase wordt gekenmerkt door een korte beginperiode, met intense generalisatie van vasculaire laesies. Het verloop van de ziekte is ernstig vanaf het moment van het begin. De patiënt heeft hoge koorts van het remitteren van koorts type, overvloedig zweten, uitgesproken gewrichtspijn, myalgieën, buikpijn. Wanneer de perifere circulatie wordt beïnvloed, is er een snelle vorming van brede foci van huidnecrose, ontstaat het distale gangreneuze proces. Wanneer interne organen worden aangetast, worden intense vasculaire-cerebrale crises, myocardinfarct, polyneuritis, darmnecrose opgemerkt. De acute periode kan 2-3 maanden of langer worden getraceerd, tot een jaar.
- Het subacute stadium begint geleidelijk, voornamelijk bij patiënten met een overheersende lokalisatie van het pathologische proces op het gebied van interne organen. Gedurende enkele maanden hebben patiënten een subfebriltemperatuur of stijgen ze periodiek naar hoge temperaturen. Er is een progressieve verslechtering, gewricht en hoofdpijn. Vervolgens is er een acute ontwikkeling van cerebro-vasculaire crisis, het buiksyndroom of polyneuritis. De pathologie blijft maximaal drie jaar actief.
- Het chronische stadium kan worden waargenomen in zowel acuut als subacute ziekteproces. Patiënten beginnen afwisselende perioden van exacerbatie en verdwijning van symptomen te ervaren. Gedurende de eerste paar jaar worden de terugvallen om de zes maanden opgemerkt, verdere remissies kunnen langer worden.
Acute verloop van periarteritis nodosa
De acute fase van nodulaire periarteritis is meestal ernstig, omdat bepaalde vitale organen worden beïnvloed. Naast klinische manifestaties wordt de beoordeling van de ziekteactiviteit ook beïnvloed door de indicatoren van laboratoriumveranderingen, hoewel ze niet specifiek genoeg zijn. Er kunnen verhoogde COE, eosinofilie, leukocytose, verhoogde gamma-globuline en CIC-telling zijn, verlaagde complementniveaus.
Nodulaire periarteritis wordt gekenmerkt door een bliksemcursus of periodieke acute fasen tegen de achtergrond van constante progressie van pathologie. Fataal resultaat kan bijna op elk moment optreden met de ontwikkeling van nier- of cardiovasculair falen, schade aan het spijsverteringskanaal (vooral vitaal gevaarlijke perforatie-infarct van de darm). Aandoeningen van de nieren, het hart en het centrale zenuwstelsel worden vaak verergerd door aanhoudende arteriële hypertensie, wat leidt tot ernstige late complicaties die ook fataal kunnen zijn voor de patiënt. Bij afwezigheid van behandeling wordt het overlevingspercentage van vijf jaar geschat op ongeveer 13%. [11]
Complicaties en gevolgen
De ernst van de toestand van de patiënten en de kans op complicaties worden veroorzaakt door een gestage toename van de bloeddruk, tot 220/110-240/170 mm Hg.
Het actieve stadium van de ziekte eindigt vaak met bloedsomloopaandoeningen van de hersenen. Progressie van pathologie leidt tot het feit dat hypertensie kwaadaardig wordt, cerebraal oedeem optreedt, sommige patiënten ontwikkelen chronisch nierfalen, cerebrale bloeding en nierbreuk.
Niersyndroom wordt vaak gevormd, juxtaglomerulaire nier ischemie ontwikkelt zich en het mechanisme van het renine-angiotensine-aldosteronsysteem is verstoord.
De ontwikkeling van lokale en diffuse zweren, foci van necrose en gangreen van de darm, ontsteking van de bijlage wordt opgemerkt in het spijsverteringskanaal. Patiënten hebben een intens buikpijnsyndroom, darmbloeding kan zich ontwikkelen, er zijn tekenen van peritoneale irritatie. Intraystestinale ontstekingsstoornissen hebben geen histologische tekenen van colitis ulcerosa. Interne bloedingen, pancreatitis met pancreonecrose, milt en leverinfarct kunnen optreden.
Schade aan het zenuwstelsel kan worden gecompliceerd door de ontwikkeling van cerebrale vasculaire crisis, die zich abrupt manifesteert, met hoofdpijn en braken. Dan verliest de patiënt bewustzijn, klonische en tonische stuiptrekkingen, plotselinge hypertensie worden opgemerkt. Na de aanval zijn er vaak foci van laesies in de hersenen, die gepaard gaan met blikverlamming, diplopie, nystagmus, gezichtsasymmetrie, visuele disfunctie.
Over het algemeen is periarteritis nodosa een levensbedreigende pathologie en vereist de vroegst mogelijke diagnose en agressieve en continue behandeling. Alleen onder dergelijke omstandigheden is het mogelijk om een stabiele remissie te bereiken en de ontwikkeling van ernstige gevaarlijke gevolgen te voorkomen.
De uitkomst van periarteritis nodosa
Meer dan 70% van de patiënten met nodulaire periarteritis heeft een verhoogde bloeddruk en tekenen van toenemend nierfalen binnen de eerste 60 dagen na het begin. Het zenuwstelsel kan worden beïnvloed, met bewaarde gevoeligheid, maar beperkte motorische activiteit.
Buikschepen kunnen ontstoken raken, wat resulteert in ernstige buikpijn. Gevaarlijke complicaties omvatten vaak maag- en darmzweren, galblaasnecrose, perforatie en peritonitis.
Coronaire vaten worden minder vaak beïnvloed, maar de uitkomst is ook mogelijk: patiënten ontwikkelen een hartinfarct. Berekeningen treden op wanneer cerebrale vaten worden beschadigd.
Bij afwezigheid van behandeling sterven bijna alle patiënten binnen de eerste paar jaar na het begin van de pathologie. De meest voorkomende problemen die leiden tot fatale uitkomst: uitgebreide arteritis, infectieuze processen, hartaanval, beroerte.
Diagnostics Periarteriitis nodosa
Diagnostische maatregelen beginnen met het verzamelen van klachten van de patiënt. Bijzondere aandacht wordt besteed aan de aanwezigheid van uitslag, de vorming van necrotische foci en ulceratieve laesies van de huid, pijn in het gebied van de uitslag, in de gewrichten, lichaam, ledematen, spieren, evenals algemene zwakte.
Het is verplicht om een extern onderzoek van de huid en gewrichten uit te voeren, de locatie van uitslag en pijngebieden te beoordelen. De laesies worden zorgvuldig gepalpeerd.
Laboratoriumtests worden uitgevoerd om het niveau van ziekteactiviteit te beoordelen:
- Algemene klinische grove bloedtelling;
- Algemeen therapeutisch biochemisch bloedwerk;
- Beoordeling van serum-immunoglobulinespiegels in bloed;
- Studie van het niveau van complement met zijn breuken in het bloed;
- Evaluatie van het concentratiegehalte van C-reactief eiwit in plasma;
- Reumatoïde factorbepaling;
- Algemene urineonderzoek.
Bij nodulaire periarteritis worden hematurie, cilindruria en proteïnurie gedetecteerd in de urine. Bloedanalyse onthult neutrofiele leukocytose, bloedarmoede, trombocytose. Biochemisch beeld wordt weergegeven door een toename van fracties van γ en α2-globuline, fibrine, siaalzuren, seromucoïde, C-reactief eiwit.
Instrumentale diagnostiek wordt uitgevoerd om de diagnose te verduidelijken. In het bijzonder wordt huid- en spierbiopsie uitgevoerd: biomateriaal genomen uit het onderbeen of voorste buikwand onthult inflammatoire infiltraten en necrose gebieden in de vaatwanden.
Nodulaire periarteritis gaat vaak gepaard met aneurysmale vasculaire veranderingen die worden gezien bij oculair fundusonderzoek.
Echografie Doppler-echografie van niervaten helpt hun stenose te bepalen. Beoordeel radiografie van de borst visualiseert de verbetering van longpatroon en verstoring van de configuratie ervan. Elektrocardiogram en cardiale echografie kunnen cardiopathieën detecteren.
Het micro-monster dat kan worden gebruikt voor studie is de mesenterische slagader in het exuudatieve of proliferatieve stadium van arteritis, onderhuids weefsel, kalfzenuw en spierstelsel. Monsters die uit de lever en de nier worden genomen, kunnen een vals negatief resultaat opleveren dat wordt veroorzaakt door een bemonsteringsfout. Bovendien kunnen dergelijke biopsieën bloedingen veroorzaken door niet-gediagnosticeerde microaneurysma's.
Macropreparatie in de vorm van ontleed pathologisch veranderd weefsel wordt gefixeerd in ethanol, chloorhexidine, formaline-oplossing voor verder histologisch onderzoek.
Biopsie van weefsel dat niet door de pathologie wordt beïnvloed, is ongepast, omdat periarteritis nodosa een focaal karakter heeft. Daarom wordt weefsel waarvan de laesie wordt bevestigd door klinisch onderzoek, genomen voor biopsie.
Als er minimale of geen klinisch beeld is, kunnen procedures voor elektromyografie en zenuwgeleidingsbeoordeling het gebied van beoogde biopsie identificeren. Voor cutane laesies heeft biomateriaal uit diepe lagen of PJC de voorkeur, met uitzondering van oppervlakkige lagen (die onjuiste bevindingen aantoont). Testiculaire biopsie is ook vaak ongepast.
Diagnostische criteria
De diagnose van nodulaire periarteritis is gebaseerd op de geschiedenis, karakteristieke symptomen en de resultaten van laboratoriumdiagnostiek. Het is vermeldenswaard dat veranderingen in laboratoriumparameters niet-specifiek zijn, omdat ze voornamelijk het stadium van de activiteit van de pathologie weerspiegelen. Hiermee rekening houdend, onderscheiden specialisten dergelijke diagnostische criteria van de ziekte:
- Spierpijn (vooral in de onderste ledematen), algemene zwakte. Diffuse myalgie die het lumbale en schoudergebied niet beïnvloedt.
- Pijnsyndroom in het testiculaire gebied, niet gerelateerd aan infectieuze processen of traumatisch letsel.
- Ongelijke leidinggevende op de huid van de ledematen en het lichaam in het type reticuleerde geleefdo.
- Een gewichtsverlies van meer dan 4 kg dat niet te wijten is aan dieet- of andere voedingsveranderingen.
- Polyneuropathie of mononeuritis met alle neurologische tekenen.
- Verhoging van diastolische bloeddruk boven 90 mmHg.
- Verhoogd bloed ureum (groter dan 14,4 mmol/liter - 40 mg%) en creatinine (groter dan 133 μmol/liter - 1,5 mg%), wat niet gerelateerd is met dehydratatie of urinewegobstructie.
- De aanwezigheid van HBsAg of gerelateerde antilichamen in het bloed (virale hepatitis B).
- Vasculaire veranderingen op arteriogram in de vorm van aneurysma's en occlusies van viscerale arteriële vaten, zonder associatie met atherosclerotische veranderingen, fibromusculaire dysplastische processen en andere pathologieën van niet-inflammatoire aard.
- Detectie van granulocytische en mononucleaire celinfiltratie van vasculaire wanden tijdens morfologische diagnose van biomateriaal genomen uit kleine en gemiddelde kaliber arteriële vaten.
Bevestiging van ten minste drie criteria maakt de diagnose van nodulaire periarteritis mogelijk.
Classificatie
Er is geen algemeen geaccepteerde classificatie van nodulaire periarteritis. Specialisten systematiseren de ziekte meestal volgens etiologische en pathogenetische kenmerken, histologische kenmerken, acuut verloop, klinisch beeld. De overgrote meerderheid van de beoefenaars gebruikt morfologische classificatie op basis van klinische weefselveranderingen, op de diepte van lokalisatie en kaliber van beschadigde schepen.
Er wordt een onderscheid gemaakt tussen deze klinische soorten van de ziekte:
- Klassieke variant (nier-viscerale, nier-polyneuritische)-Gekenmerkt door schade aan de nieren, centrale zenuwstelsel, pericere zenuwstelsel, hart- en spijsverteringskanaal.
- Monoorgan-nodulaire variant is een laag tot expressie gebrachte type pathologie, gemanifesteerd door Visceropathies.
- Dermato-trombangitische variant is een langzaam progressieve vorm, die gepaard gaat met een toename van de bloeddruk, de ontwikkeling van neuritis en verminderde perifere bloedstroom vanwege het verschijnen van nodulaire formaties langs het vasculaire lumen.
- Pulmonale (astmatische) variant - gemanifesteerd door veranderingen in de longen, bronchiale astma.
Volgens de internationale ICD-10-classificatie bezet Nodulaire vasculaire ontsteking klasse M30 met deze verdeling:
- M30.1 - Allergisch type met longbetrokkenheid.
- M30.2 is van het juveniele type.
- M30.3 - Veranderingen in slijmweefsels en nieren (Kawasaki-syndroom).
- M30.8 - Andere voorwaarden.
Volgens de aard van het verloop van nodulaire periarteritis zijn dergelijke vormen van pathologie verdeeld:
- De bliksemvorm is een kwaadaardig proces waarbij de nieren worden beïnvloed, er is trombose van darmvaten, necrose van darmlussen. De prognose is bijzonder negatief, de patiënt sterft binnen een jaar na het begin van de ziekte.
- De snelle vorm is niet erg snel, maar heeft verder veel gemeen met de bliksemsnelle vorm. Overleving is slecht en patiënten sterven vaak aan plotselinge breuk van het nierslagadervat.
- De terugkerende vorm wordt gekenmerkt door de ophanging van het ziekteproces als gevolg van de behandeling. De groei van de pathologie wordt echter hervat wanneer de dosering van geneesmiddelen wordt verminderd, of onder invloed van andere provocerende factoren - bijvoorbeeld tegen de achtergrond van de ontwikkeling van infectieus-inflammatoire proces.
- De langzame vorm is meestal trombangitisch. Het verspreidt zich naar de perifere zenuwen en vaatstelsel. De ziekte kan zijn intensiteit geleidelijk verhogen over een dozijn jaar en nog meer, op voorwaarde dat er geen ernstige complicaties zijn. De patiënt wordt gehandicapt en vereist een constante lopende behandeling.
- De goedaardige vorm wordt beschouwd als de mildste variant van nodulaire periarteritis. De ziekte loopt op zichzelf, de belangrijkste manifestaties worden alleen op de huid gevonden, er zijn lange periodes van remissie. De overlevingspercentage van patiënten is relatief hoog - opgeleverd en reguliere therapie.
Klinische richtlijnen
De diagnose van periarteritis nodosa moet worden onderbouwd door geschikte klinische manifestaties en laboratoriumbevindingen. Een positieve biopsie is belangrijk om de ziekte te bevestigen. Vroege diagnose is noodzakelijk: agressieve therapie van noodsituaties moet worden gestart voordat de pathologie zich verspreidt naar vitale organen.
De klinische symptomen van nodulaire periarteritis worden gekenmerkt door uitgesproken polymorfisme. Tekenen van de ziekte met en zonder de aanwezigheid van HBV zijn vergelijkbaar. De meest acute ontwikkeling is typisch voor de pathologie van geneesmiddelengenese.
Bij patiënten met vermoedelijke nodulaire periarteritis wordt histologie aanbevolen, wat een typisch beeld onthult van focale necrotiserende arteritis met cellulaire infiltratie van gemengd type in de vaatwand. Biopsie van skeletspier wordt als de meest informatieve beschouwd. Tijdens de biopsie van interne organen is het risico op interne bloedingen aanzienlijk verhoogd.
Om de therapeutische tactieken van patiënten met nodulaire periarteritis te bepalen, is het noodzakelijk om te delen door de mate van ernst van de pathologie, evenals om het refractaire type van het ziekteverloop te onderscheiden, dat niet wordt gekenmerkt door omgekeerde symptomatische ontwikkeling, of zelfs versterking van de klinische activiteit in reactie op de geleide een halve maanden van klassieke pathogene pathogene pathogene pathogene pathogene.
Differentiële diagnose
Nodulaire periarteritis is voornamelijk gedifferentieerd met andere bekende systemische pathologieën met bindweefsel.
- Microscopische polyarteritis is een vorm van necrotiserende vasculitis waarin capillaire vaten, evenals venules en arteriolen worden beïnvloed door de vorming van antineutrofiele antilichamen. De ziekte wordt gekenmerkt door het verschijnen van glomerulonefritis, latere geleidelijke toename van de bloeddruk, het snel toenemende nierfalen, de ontwikkeling van necrotiserende alveolitis en longbloeding.
- De granulomatose van Wegener gaat gepaard met de ontwikkeling van weefselstructieve veranderingen. Zweren verschijnen op het slijmweefsel van de neusholte, het nasale septum is geperforeerd, longweefsel valt uiteen. Vaak worden anti-neutrophiele antilichamen gedetecteerd.
- Reumatoïde vasculitis wordt gekenmerkt door het verschijnen van trofische ulceratieve laesies op de benen, de ontwikkeling van polyneuropathie. Tijdens de diagnose wordt de mate van gewrichtssyndroom noodzakelijkerwijs beoordeeld (aanwezigheid van erosieve polyartritis met een schending van de configuratie van de gewrichten), wordt de reumatoïde factor gedetecteerd.
Bovendien treden huidafwijkingen op die vergelijkbaar zijn met periarteritis nodosa in septische embolie, liet atriaal myxoom achter. Het is belangrijk om septische aandoeningen uit te sluiten voordat immunosuppressiva worden gebruikt voor de behandeling van periarteritis nodosa.
Een cluster van symptomen zoals polyneuropathie, koorts en polyartritis wordt gevonden bij patiënten met de ziekte van Lyme (een andere naam voor borreliose). Om de ziekte uit te sluiten, is het noodzakelijk om de epidemiologische geschiedenis te traceren. Momenten die het mogelijk maken om borreliose te vermoeden, zijn als volgt:
- Tekenbeten;
- Het bezoeken van natuurlijke focale gebieden tijdens de periode van speciale tekenactiviteit (late voorjaar - vroege herfst).
Om de diagnose te stellen, wordt een bloedtest uitgevoerd om te controleren op de aanwezigheid van antilichamen tegen Borrelia.
Met wie kun je contact opnemen?
Behandeling Periarteriitis nodosa
De behandeling moet zo vroeg en langdurig mogelijk zijn, met het voorschrift van een geïndividualiseerd therapeutisch regime, afhankelijk van de ernst van klinische symptomen en het stadium van nodulaire periarteritis.
In de acute periode is bedrust verplicht, wat vooral belangrijk is als de pathologische foci van nodulaire periarteritis zich aan de onderste ledematen bevinden.
De behandelingsbenadering is altijd uitgebreid, met de aanbevolen toevoeging van cyclofosfamide (2 mg/kg oraal per dag), wat gunstig is voor het versnellen van het begin van remissie en het verminderen van de frequentie van exacerbaties. Om infectieuze complicaties te voorkomen, wordt cyclofosfamide alleen gebruikt als prednisolon niet effectief is.
Over het algemeen is de behandeling vaak niet effectief. De intensiteit van het klinische beeld kan worden verzwakt door vroege toediening van prednisolon ten minste 60 mg/dag oraal. Bij pediatrische patiënten is normale immunoglobuline voor intraveneuze toediening geschikt.
De kwaliteit van de behandeling wordt beoordeeld in aanwezigheid van positieve dynamiek in het klinische verloop, stabilisatie van laboratorium- en immunologische waarden en vermindering van de activiteit van de inflammatoire respons.
Correctie of radicale eliminatie van gelijktijdige pathologieën die het verloop van nodulaire periarteritis negatief kunnen beïnvloeden, wordt aanbevolen. Dergelijke pathologieën omvatten foci van chronische ontsteking, diabetes mellitus, baarmoedersfibromen, chronische vorm van veneuze insufficiëntie, enz.
Externe behandeling voor erosies en zweren omvat het gebruik van 1-2% oplossingen van anilinekleurstoffen, epithelialiserende zalven (Solcoseryl), hormonale zalven, enzymmiddelen (IRUSCOL, Chymopsin), applicatortoepassing van dimexide. Droge warmte wordt op de knooppunten aangebracht.
Medicijn
Geneesmiddelen die werkzaamheid hebben aangetoond bij de behandeling van periarteritis nodosa:
- Glucocorticoïden: prednisolon 1 mg/kg tweemaal daags oraal gedurende 2 maanden, met verdere doseringsreductie tot 5-10 mg/dag in de ochtend (dag na dag) tot het verdwijnen van klinische symptomen. Mogelijke bijwerkingen: verergering of ontwikkeling van maag- en 12-puntige zweren, verzwakking van immuniteit, oedeem, osteoporose, verminderde secretie van geslachtshormonen, staar, glaucoom.
- Immunosuppressiva (als glucocorticoïden niet effectief zijn), cytostatica (azathioprine in het actieve stadium van de pathologie met 2-4 mg / kg per dag gedurende een maand, met verdere overgang naar een onderhoudsdosering van 50-100 mg / dag gedurende een jaar en een halve of twee jaar), cyclofosfamide op 1-2 mg / kg per dag voor 2 weken. In het geval van intensieve groei van het pathologische proces, 4 mg/kg per dag gedurende drie dagen, vervolgens - 2 mg/kg per dag gedurende een week, met een geleidelijke daling van de dosering gedurende drie maanden. De totale duur van de therapie - ten minste een jaar. Mogelijke bijwerkingen: onderdrukking van het hematopoietisch systeem, verminderde weerstand tegen infecties.
- Pulstherapie in de vorm van methylprednisolon 1000 mg of dexamethason 2 mg/kg per dag gedurende drie dagen intraveneus. Tegelijkertijd wordt cyclofosfamide bij een dosering van 10-15 mg/kg per dag toegediend op de eerste dag.
Een gecombineerd behandelingsregime met glucocorticoïden en cytostatica is gerechtvaardigd:
- Efferente behandeling in de vorm van plasmaferese, lymfocytoferese, immunosorptie;
- Anticoagulant-therapie (4 keer per dag heparine 5 duizend eenheden, enoxiparine 20 mg dagelijks subcutaan, nadroparine 0,3 mg dagelijks subcutaan;
- Antiaggregant-therapie (pentoxifylline 200-600 mg dagelijks mondeling of 200-300 mg dagelijks intraveneus; dipyridamole 150-200 mg dagelijks; reopolyglukin 400 mg intraveneuze druppel, om de andere dag, in de hoeveelheid 10 infusies; clopidogrel 75 mg dagelijks);
- Niet-steroïde ontstekingsremmende geneesmiddelen-niet-selectieve COX-remmers (diclofenac 50-150 mg per dag, ibuprofen 800-1200 mg per dag);
- Selectieve COX-2-remmers (meloxicam of movalis 7,5-15 mg per dag met voedsel, nimesulide of nimesil 100 mg tweemaal daags, celecoxib of celebrex 200 mg per dag);
- Aminocholine-middelen (hydroxychloroquine 0,2 g per dag);
- Angioprotectoren (pamidine 0,25-0,75 mg driemaal per dag, xanthinol nicotineer 0,15 g drie keer per dag, gedurende een maand);
- Enzympreparaten (Wobenzyme 5 tabletten driemaal per dag gedurende 21 dagen, verder - 3 tabletten drie keer per dag lange tijd);
- Antivirale en antibacteriële geneesmiddelen;
- Symptomatische medicijnen (medicijnen om de bloeddruk te normaliseren, de hartactiviteit te normaliseren, enz.);
- Vasodilatoren en calciumkanaalblokkers (bijv. Corinthar).
Therapie met cyclofosfamide wordt alleen uitgevoerd wanneer er sterke indicaties zijn en wanneer glucocorticosteroïde middelen niet effectief zijn. Mogelijke bijwerkingen door het nemen van het medicijn: myelotoxische en hepatotoxische effecten, bloedarmoede, steriele hemorragische cystitis, ernstige misselijkheid en braken, secundaire infectie.
Therapie met immunosuppressiva moet gepaard gaan met maandelijkse monitoring van bloedparameters (algemeen bloedtelling, bloedplaatjes, activiteit van serum levertransaminasen, alkalische fosfatase en bilirubine).
Systemische glucocorticosteroïden worden in de ochtend voornamelijk (toegediend) genomen (toegediend), met een verplichte geleidelijke vermindering van de dosering en het verhogen van het interval van inname (toediening).
Fysiotherapeutische behandeling
Fysiotherapie is gecontra-indiceerd bij nodulaire periarteritis.
Kruidenbehandeling
Ondanks het feit dat nodulaire periarteritis een vrij zeldzame pathologie is, zijn er nog steeds volksmethoden voor de behandeling van deze aandoening. De mogelijkheid van behandeling met kruiden moet echter noodzakelijkerwijs vooraf worden overeengekomen met de behandelend arts, omdat het noodzakelijk is om rekening te houden met de ernst van de ziekte en de waarschijnlijkheid van de ontwikkeling van ongewenste bijwerkingen.
In het vroege stadium van nodulaire periarteritis kan het gebruik van kruidenremedies gerechtvaardigd zijn.
- Ga door een vleesmolen drie middelgrote citroenen, 5 el. Kruidnagel, meng met 500 ml honing en giet 0,5 liter wodka. Alles is goed gemengd, in een pot gegoten, sluit het deksel en stuur 14 dagen naar de koelkast. Vervolgens wordt de tinctuur gefilterd en begint het 1 el te nemen. Drie keer per dag, een half uur voor de maaltijd.
- Bereid een kruiden equivalent mengsel van Fagot, Immortelle en Elecampane Rhizome. Neem 1 el. Giet van het mengsel een glas kokend water, sta een half uur aan. Neem drie keer per dag 50 ml van de infusie voor de maaltijd.
- Bereid een equivalente mengsel van gedroogde violette bloemen, bladeren van opvolging en gedroogde koeienbessen. Giet 2 el. Van het mengsel 0,5 liter kokend water, dringt u aan tot het afkoelt. Neem 4 keer per dag 50 ml, tussen de maaltijden.
- Meng 1 el. Van Immortelle, wormwood en elecampane, giet 1 liter kokend water, sta twee uur aan. Vervolgens wordt de infusie gefilterd en drie keer per dag gedurende 100 ml genomen.
Een eenvoudige en effectieve manier om de vaatwanden bij nodulaire periarteritis te versterken, is regelmatig consumptie van groene thee. Je moet elke dag 3 kopjes drankje drinken. Bovendien kunt u alcohol tincturen van kunstaas of ginseng nemen, die zullen helpen om ongewenste manifestaties van de ziekte af te komen. Dergelijke tincturen kunnen in elke apotheek worden gekocht.
Chirurgische behandeling
Chirurgische behandeling is niet de belangrijkste behandeling voor periarteritis nodosa. Chirurgie kan alleen worden aangegeven in kritieke stenotische aandoeningen die klinisch worden veroorzaakt door regionale ischemie of in occlusie van de belangrijkste arteriële stammen (arteritis van Takayasu). Andere indicaties voor chirurgie zijn onder meer:
- Obliteratieve trombangiitis;
- Perifere gangreen en andere onomkeerbare weefselveranderingen;
- Subfaryngeale stenose in de granulomatose van Wegener (mechanische tracheale dilatatie in combinatie met lokaal gebruik van glucocorticosteroïden).
Noodchirurgie wordt voorgeschreven voor buikcomplicaties: darmperforaties, peritonitis, darminfarct, enz.
Het voorkomen
Er is geen duidelijk concept van preventie van nodulaire periarteritis, omdat de werkelijke oorzaken van de ziekte niet in detail bekend zijn. Het is absoluut noodzakelijk om blootstelling aan factoren te voorkomen die de ontwikkeling van pathologie kunnen uitlokken: vermijd hypothermie, fysieke en psycho-emotionele overstructuur, een gezonde levensstijl te leiden, goed te eten, te beschermen tegen bacteriële en virale infecties.
Als de eerste verdachte tekenen van de ziekte verschijnen, is het noodzakelijk om een arts zo snel mogelijk te bezoeken: in dit geval worden de kansen om nodulaire periarteritis in het beginfase van de ontwikkeling ervan te diagnosticeren en te behandelen.
Preventie van exacerbaties van de ziekte bij patiënten met remissie van nodulaire periarteritis wordt gereduceerd tot regelmatige observatie van de apotheek, systematische ondersteunende en versterking van de behandeling, eliminatie van allergenen, vermijd zelfmedicatie en ongecontroleerde medicatie. Patiënten met vasculitis of nodulaire periarteritis mogen geen serum, vaccinatie worden toegediend.
Prognose
Als nodulaire periarteritis onbehandeld is, zullen 95 van de honderd patiënten binnen vijf jaar sterven. Tegelijkertijd komen de overgrote meerderheid van de sterfgevallen door patiënten op in de eerste 90 dagen van de ziekte. Dit kan gebeuren als de pathologie onjuist of voortijdig wordt gediagnosticeerd.
De belangrijkste oorzaken van dodelijke resultaten bij nodulaire periarteritis zijn uitgebreide vasculaire ontsteking, toetreding van infectieuze pathologieën, hartaanval, beroerte. [12] ]
Tijdige toediening van glucocorticoïden verhoogt het overlevingspercentage van vijf jaar met meer dan de helft. De combinatie van glucocorticosteroïden met cytostatica heeft een nog beter effect. Als volledige verdwijning van de symptomen van de ziekte wordt bereikt, wordt de kans op de verergering ervan geschat op ongeveer 56-58%. Een ongunstige factor voor de prognose wordt beschouwd als de laesie van spinale structuren en de hersenen. [13]
Genetisch bepaalde nodulaire periarteritis in de kindertijd is volledig genezen in ongeveer elk tweede geval. Bij 30% van de kinderen wordt de ziekte gekenmerkt door een aanhoudende verdwijning van symptomen tegen de achtergrond van constante drugssteun. Letaliteit is op jonge leeftijd 4%: de dood is te wijten aan schade aan hersenstructuren, schedelzenuwen. [14]
Zelfs met een gunstig resultaat vereist nodulaire periarteritis regelmatige reumatologische controle. [15] Om terugvallen te voorkomen, moet de patiënt oppassen voor infectieziekten, plotselinge temperatuurveranderingen, alle varianten van zelfmedicatie. In sommige gevallen kunnen terugvallen worden veroorzaakt door zwangerschap of abortus.

