Medisch expert van het artikel
Nieuwe publicaties
Erythema migrans
Laatst beoordeeld: 29.06.2025

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
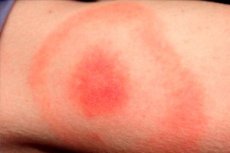
De laatste maanden van de lente, zomer en warme herfst zijn het seizoen van activiteit van veel insecten, waaronder teken van de soort Ixodide. Dienovereenkomstig is dit ook de tijd van piekincidentie van infecties die door dergelijke teken worden overgedragen. De meest voorkomende dergelijke infectie wordt beschouwd als Lyme-borreliose, of door teken overgedragen boreliose, of de ziekte van Lyme. Een typisch teken van deze pathologie is erythema migrans, een huidmanifestatie van de ziekte die optreedt in het gebied van de beet van een geïnfecteerde teek. De ziekteverwekker dringt de menselijke huid binnen met het speekselvocht van het insect. De infectie wordt gediagnosticeerd en behandeld op een afdeling infectieziekten met behulp van antibiotica en symptomatische therapie. [ 1 ]
Epidemiologie
Erythema migrans is een infectieuze huidafwijking die voornamelijk ontstaat na een beet van een insect dat borreliose overdraagt. De infectie verspreidt zich zeer snel, waardoor het erytheem snel kan toenemen.
De ziekte ontwikkelt zich ongeacht leeftijd, ras of geslacht. De meeste gevallen komen voor bij mensen tussen de 21 en 60 jaar.
De meest voorkomende plaatsen waar erythema migrans zich ontwikkelt, zijn het boven- en onderlichaam, het hoofd en de bovenste ledematen.
Migrerend erytheem is het beginstadium van borreliose, een ziekte die endemisch is in de Verenigde Staten, Australië, Europese landen en Siberië. In de overgrote meerderheid van de gevallen wordt de ziekte vastgesteld tijdens het warme seizoen.
De eerste beschrijving van erythema migrans werd meer dan een eeuw geleden gedaan door de arts Afzelius, en iets later door Dr. Lipschutz. De essentie van de ziekte werd echter pas relatief recent opgehelderd – in de jaren 70-80 van de 20e eeuw – toen de verwekker werd geïsoleerd en de infectie borreliose werd beschreven. Tot op heden wordt erythema migrans praktisch geassocieerd met deze infectie en beschouwd als een soort indicator voor de ziekte van Lyme (de tweede naam van borreliose).
Oorzaken erytheem migrans
De meest voorkomende verwekker van erythema migrans is een spirocheet uit het geslacht Borrelia, die direct verwant is aan de Ixodes-teken. Samen met de speekselafscheiding van het insect tijdens een beet, dringt de spirocheet het menselijk weefsel binnen. Karakteristieke verschijnselen ontwikkelen zich op de huid in het getroffen gebied.
Vanuit de zone waar de lymfe en de bloedstroom binnendringen, verspreidt de infectie zich naar inwendige organen, gewrichten, lymfeklieren en het zenuwstelsel. De dode spirocheten geven een endotoxische stof af aan de weefsels, wat een aantal immunopathologische processen met zich meebrengt.
Over het algemeen kunnen we twee basisoorzaken (de meest voorkomende oorzaken) noemen voor de ontwikkeling van erythema migrans. Deze worden allemaal veroorzaakt door een mijtenaanval:
- Beet van een geïnfecteerde teek Ixodes dammini of pacificus;
- Beet van de eenzame sterteek, of Amblyomma americanum.
Een teek kan zich op de huid van een persoon "zuigen" tijdens een wandeling in een park of bos. Deze insecten kunnen in het gras, op struiken en bomen leven, en ook worden overgedragen op vogels, knaagdieren en andere dieren. Overbrengers van infecties zijn wijdverbreid: in ons land zijn ze bijna overal te vinden, vooral in de zomer. [ 2 ]
Risicofactoren
De voornaamste risicogroepen voor de ontwikkeling van erythema migrans zijn werknemers van bosbouworganisaties, jagers en vissers, mensen die werken op datsja-percelen, in tuinen en moestuinen, maar ook mensen die regelmatig bosbouwplantages bezoeken om bessen en wilde kruiden te verzamelen.
Zowel toeristen als gewone vakantiegangers die hun vrije tijd graag dichter bij de natuur doorbrengen, kunnen last krijgen van tekenbeten en de ontwikkeling van erythema migrans. Specialisten raden af om gebieden met mogelijke insectenhabitats te bezoeken zonder speciale noodzaak, vooral in de periode van mei tot juli. Als u toch het bos in moet, is het raadzaam om de gebaande paden te kiezen en u niet in het struikgewas te begeven. Teken zijn overigens beter zichtbaar op lichtgekleurde kledingstukken.
De immuunafweer van een persoon is van groot belang bij de ontwikkeling van erythema migrans. Tegen de achtergrond van een sterke immuniteit manifesteert erytheem zich vaak niet: dit betekent echter niet dat het binnendringen van de verwekker van borreliose in de weefsels geen infectie en verdere ontwikkeling van het infectieus-inflammatoire proces met zich mee zal brengen. [ 3 ]
Pathogenese
De verwekker van erythema migrans is meestal de gramnegatieve bacterie Borrelia spirocheet, die door geïnfecteerde teken wordt overgebracht.
Deze insecten leven in de natuur meestal in bosparken, aan de oevers van rivieren en meren, in de buurt van grasland en bloemenplantages. Een mens kan besmet raken via een beet: vanaf deze plek op de huid begint de ontwikkeling van erythema migrans. Het maakt niet uit hoe snel de teek uit het lichaam wordt verwijderd: de infectie dringt direct na de beet het lichaam binnen, samen met de speekselafscheiding van het insect.
Tijdens de aanval bijt de mijt in de huid en breekt de integriteit ervan. Een deel van de ziekteverwekker nestelt zich direct in de wond, de rest verspreidt zich via de bloedbaan en lymfe door het lichaam en blijft hangen in de lymfeklieren.
Erythema migrans wordt beschouwd als een onmiskenbaar en typisch teken van het begin van borreliose, oftewel de ziekte van Lyme. Ongeveer vier weken na het begin van het erytheem wordt een verbreding van het klinische beeld waargenomen, met een uitbraak van meerdere organen. Ongeveer 30% van de patiënten met borreliose vertoont echter geen erythema migrans. Specialisten schrijven dit toe aan individuele kenmerken van de menselijke immuniteit, evenals de omvang van de geïnfiltreerde infectie en de virulentie van de bacteriën.
De infectieuze agens dringt door tot in de weefsels en zelfs tot in de diepste lagen – dankzij de lymfevaten. Er ontwikkelt zich een ontstekingsproces met een allergische component. Er vinden exsudatieve, proliferatieve processen plaats met deelname van cellen van het beschermende en reticulo-endotheliale systeem, lymfocyten en macrofagen. De ziekteverwekker wordt gebonden, omdat hij door structuren als een vreemd agens wordt waargenomen. Tegelijkertijd wordt de celproliferatie gestimuleerd en geneest de weefselschade in het beetgebied.
Direct migrerend erytheem is een gevolg van een overmatige reactie van het cutane vaatnetwerk, remming van de bloedcirculatie en verhoogde plasmadruk op de haarvaten. Hierdoor komt een bepaalde hoeveelheid plasma vrij in de dermis, ontstaat oedeem en ontstaat een vlek die boven de gezonde huid uitsteekt. Verder naar de dermis vindt een migratie van T-lymfocyten van het vaatstelsel plaats: zij oefenen controle uit over de "ongenode gasten" en vernietigen de resterende ziekteverwekker. Erytheem ontstaat in de centrale zone van de beet. In het gebied van de oorspronkelijke laesie neemt de ontstekingsreactie af en blijven de randen zich uitbreiden ten koste van T-lymfocyten en cellulaire structuren van de dermis. Migrerend erytheem neigt tot centrifugaal toenemen.
Symptomen erytheem migrans
Een roodachtige papel vormt zich op de huid op de plek waar de vlek gebeten is en neemt dagelijks in diameter toe ("verspreidt"). Deze vergroting kan een tot enkele weken duren. De diameter van de vlek is vaak groter dan 50 mm. Naarmate de papel groter wordt, wordt het centrale deel van het erytheem bleek.
Een vergelijkbare reactie treedt op in het gebied van de beet: meestal worden het bovenlichaam, de billen en de ledematen aangetast. De randen van de plek zijn meestal afgeplat, zonder tekenen van vervelling. Pathologie wordt vrijwel nooit gevonden op de plantaire en handpalmoppervlakken.
Chronisch erythema migrans is een vorm van infectieuze dermatose die wordt veroorzaakt door borrelia die de weefsels is binnengedrongen na een tekenbeet. Sommige slachtoffers hebben naast erythema migrans ook ernstigere symptomen van de ziekte, met name meningitis.
De beetplek is meestal een paarsroodachtige vlek, die zich na enige tijd na de laesie openbaart. Het pathologische element breidt zich snel uit en krijgt een ovale, halfronde of ringvormige vorm. De gemiddelde grootte van de vlek is 50-150 mm. In de regel wordt een persoon door slechts één insect gebeten, dus het is meestal één vlek.
Subjectieve sensaties zijn meestal afwezig, er zijn geen klachten tegen de achtergrond van roodheid van de huid. Na verloop van tijd verdwijnt erythema migrans geleidelijk, waarbij vaak een merkwaardig spoor achterblijft in de vorm van een pigmentvlek, die na verloop van tijd ook vlakker en lichter wordt.
Individuele patiënten kunnen klagen over tintelingen, lichte jeuk en een algemeen gevoel van ongemak. Als er complicaties optreden, breidt het klinische beeld zich uit en wordt het aangevuld met nieuwe relevante symptomen. [ 4 ]
Eerste tekenen
Door teken overgedragen erythema migrans manifesteert zich meestal 3-30 dagen na de tekenbeet. In sommige gevallen kan de incubatietijd echter oplopen tot 90 dagen.
Het erytheemgebied ziet eruit als een roze of roodachtige vlek met een papel in de buurt van de insectenbeet. De formatie heeft een kleine convexiteit, de omtrek neemt voortdurend toe en verandert. Bij aanraking voelt u een lichte warmte. Naarmate de formatie toeneemt, wordt de centrale zone lichter en krijgt het erytheem het uiterlijk van een ring. Het beginstadium kan bij sommige patiënten gepaard gaan met lichte jeuk en een pijnlijk gevoel.
Andere achtergrondsymptomen kunnen zijn:
- Slaapstoornissen;
- Een lichte temperatuurstijging;
- Zwakte, een constant gevoel van vermoeidheid;
- Hoofdpijn, duizeligheid.
Stages
Erythema migrans bij de ziekte van Lyme kent 3 stadia:
- Vroeg gelokaliseerd;
- Vroeg verspreid;
- Laat.
Tussen de vroege en late stadia verloopt er gewoonlijk een tijd zonder dat er duidelijke symptomatische verschijnselen optreden.
Laten we elke fase afzonderlijk bekijken.
- Erythema migrans bij borreliose is een vroeg symptoom en wordt bij de meeste patiënten aangetroffen. Het begint met de verschijning van een roodachtige vlek, zoals een papel, op de huid van een tekenbeet. Het teken verschijnt ongeveer een maand na de beet, maar kan eerder verschijnen - zelfs op de derde of vierde dag. Het is belangrijk dat niet alle patiënten weten dat ze door een insect zijn aangevallen: velen realiseren zich dit niet en letten daarom in eerste instantie niet op de roodheid. Na verloop van tijd "breidt" het rood geworden gebied zich uit, waarbij zich een doorzichtige zone vormt tussen het centrale en perifere deel. Het centrum is soms verdikt. Indien onbehandeld, verdwijnt erythema migrans meestal binnen ongeveer een maand.
- Het gedissemineerde vroege stadium vertoont tekenen van verspreiding van de ziekteverwekker door het hele lichaam. Na voltooiing van het eerste stadium en het verdwijnen van de erythema migrans, die niet goed behandeld is, verschijnen er talrijke ringvormige secundaire elementen op de huid, zonder een verdicht centraal gedeelte. Daarnaast verschijnen neuromyalgie en griepachtige verschijnselen (algemeen ongemak, stijfheid van de occipitale spieren en koorts). Dergelijke symptomen houden soms enkele weken aan. Door de aspecificiteit van het klinische beeld wordt de ziekte vaak verkeerd gediagnosticeerd, waardoor de behandeling onjuist wordt voorgeschreven. Bij sommige patiënten zijn er naast de bovengenoemde symptomen ook lumbale pijn, dyspepsie, keelpijn, vergroting van de milt en lymfeklieren. Het klinische beeld van de tweede fase van erythema migrans is vaak instabiel en verandert snel, maar de constante tekenen zijn een algemene slechte gezondheid en krachtverlies, die vrij lang aanhouden - meer dan een maand. Bij sommige patiënten is er sprake van een fibromyalgisch syndroom dat wordt gekenmerkt door wijdverspreide pijn en vermoeidheid. Tekenen van erythema migrans op de huid kunnen onmiddellijk terugkeren, maar in een lichtere variant. Neurologische aandoeningen komen voor (ongeveer 15% van de gevallen), voorafgaand aan de ontwikkeling van artritis. Meestal worden dergelijke aandoeningen gekenmerkt door lymfocytaire meningitis, craniale neuritis en radiculoneuropathie. Myocardaandoeningen (myopericarditis, atrioventriculaire blokkades) worden in minder dan 10% van de gevallen waargenomen.
- Zonder verdere behandeling ontwikkelen erythema migrans en infectieuze laesies zich tot het volgende, late stadium, dat zich enkele maanden of zelfs jaren na de door teken overgedragen laesie ontwikkelt. De meeste patiënten ontwikkelen artritis en de gewrichten worden gezwollen en pijnlijk. De vorming en zelfs ruptuur van Bakerse cysten is mogelijk. Tot de meest voorkomende symptomen van de ziekte behoren algemeen ongemak, zwakte en een lichte temperatuurstijging. Indien verdere therapie uitblijft, ontwikkelt zich atrofie in de vorm van chronische acrodermatitis, polyneuropathie en encefalopathie.
Vormen
Erytheem is een abnormale roodheid van de huid, of een rode uitslag veroorzaakt door een verhoogde bloedtoevoer naar de haarvaten. Niet in alle gevallen wordt het probleem veroorzaakt door het binnendringen van Borrelia-spirocheten in de weefsels. Erythema migrans wordt onderverdeeld in verschillende varianten, elk met zijn eigen specifieke symptomen en oorzaken.
- Darier's erythema migrans is een zeldzame en slecht begrepen ziekte. Het manifesteert zich tegen de achtergrond van symptomen van exacerbatie van een latente virale infectie veroorzaakt door het Epstein-Barr-virus. De pathogenese van dit type erytheem is nog onduidelijk.
- Migrerend erythema nodosum is een specifiek type ontstekingsproces in het vetweefsel (panniculitis), dat wordt gekenmerkt door de verschijning van voelbare, pijnlijke, onderhuidse knobbeltjes met een roodachtige of paarsrode tint, meestal in de onderbenen. De pathologie treedt op als gevolg van een provocerende systemische ziekte met streptokokkeninfectie, enterocolitis en sarcoïdose.
- Necrolytisch erythema migrans wordt veroorzaakt door de ontwikkeling van glucagonoom, dat ontstaat uit de α-cellen van de pancreas bij patiënten met diabetes mellitus. De pathologie manifesteert zich door een cyclische erythemateuze huiduitslag met oppervlakkige blaasjes aan de randen, gepaard gaand met jeuk of een branderig gevoel. Histologisch onderzoek toont necrose van de bovenste epidermislagen aan met zwelling en necrotiseerde keratinocyten.
- Erythema migrans Afzelius Lipschutz is de meest voorkomende pathologie en vormt het beginstadium van de ontwikkeling van tekenborreliose (ziekte van Lyme).
- Gammel's erythema migrans is een specifieke huiduitslag, jeukend, streperig en slingerachtig, die optreedt tegen de achtergrond van oncologische processen in het lichaam. Erytheem bestaat uit honderden ringvormige elementen die lijken op urticaria, maar verspreid over de romp. Vaak lijkt de vlek op een boomwond of een tijgervel. Het belangrijkste kenmerk van de ziekte is een snelle verandering van contouren, wat de naam migrerende (veranderlijke) roodheid volledig rechtvaardigt.
Complicaties en gevolgen
Erythema migrans verdwijnt meestal ongeveer een maand na het begin (soms zelfs na enkele maanden). Er blijven tijdelijke schilferige pigmentvlekken op de huid achter. De patiënt ervaart enige tijd lichte jeuk, gevoelloosheid en verminderde pijngevoeligheid.
Als erythema migrans niet of onjuist wordt behandeld, transformeert de pathologie in een chronische vorm: het toenemende ontstekingsproces draagt bij aan de ontwikkeling van atrofische en degeneratieve aandoeningen – voornamelijk in het zenuwstelsel. Patiënten beginnen slaapproblemen te krijgen, hun aandacht en geheugen verslechteren, er is sprake van emotionele labiliteit en een constant gevoel van angst. Omdat dergelijke reacties een gevolg zijn van demyelinisatie van zenuwvezels, ontwikkelt zich encefalomyelitis bij de patiënt, en encefalopathie met epileptische aanvallen. De hersenzenuwen (optische, vestibulocochleaire zenuwen) kunnen worden aangetast. Pathologische symptomen zijn onder meer oorsuizen, duizeligheid, verminderde gezichtsscherpte en vervorming van de visuele waarneming. Bij verdere schade aan het ruggenmerg treedt er gevoeligheidsverlies op en gevoelloosheid in elk van de wervelcompartimenten.
Diagnostics erytheem migrans
De diagnose erythema migrans wordt gesteld door een infectieziektenarts, rekening houdend met de informatie verkregen door onderzoek en interviews met de patiënt. In de meeste gevallen is visueel onderzoek voldoende om een diagnose te stellen, vooral in het geval van een bewezen tekenbeet. In een vroeg stadium is de laboratoriumdiagnose niet zo informatief, aangezien erythema migrans wordt ontdekt voordat er positieve resultaten van serologische tests beschikbaar zijn. [ 5 ]
Om de infectieuze aard van de ziekte te bevestigen, worden bloedtesten uitgevoerd (antilichamen tegen Borrelia, enzyme-linked immunosorbent assay of ELISA). Het onderzoek wordt als positief beschouwd als de volgende indicatoren worden gedetecteerd:
- IgM voor Borrelia is 1:64 of meer;
- IgG tot Borrelia is 1:128 of meer.
Dergelijke onderzoeken zijn niet altijd indicatief en worden daarom meerdere keren uitgevoerd, met een bepaald tijdsinterval.
In gebieden waar de ziekte van Lyme endemisch is, melden veel patiënten zich bij artsen met vergelijkbare symptomen van de ziekte, maar zonder bewijs van erythema migrans. Bij dergelijke personen kan een verhoogde IgG-titer ten opzichte van een normale IgM-titer wijzen op een doorgemaakte infectie, maar niet op een acute of chronische infectie. Dergelijke gevallen kunnen leiden tot langdurige en onnodige antibioticakuur als ze verkeerd worden geïnterpreteerd.
Tot de instrumentele diagnostiek behoort microscopie van diverse biomaterialen: bloed, hersenvocht, lymfevocht, intra-articulaire vloeistof, weefselbiopten, enz. Kweektesten worden relatief zelden uitgevoerd, omdat het kiemen van borrelioseculturen een tamelijk arbeidsintensief en tijdrovend proces is.
Als er geen sprake is van een huiduitslag in de vorm van erythema migrans, is het moeilijker om een juiste diagnose te stellen.
Differentiële diagnose
Afhankelijk van de klinische verschijnselen moet erythema migrans vaak van andere ziekten worden onderscheiden:
- Acute luchtweginfectie;
- Roze dakspanen;
- Erythemateuze zwelling;
- Allergisch proces als reactie op een insectenbeet.
In Zuid-Amerikaanse staten en aan de Atlantische kust kunnen insectenbeten van Amblyomma americanum een huiduitslag veroorzaken die lijkt op erythema migrans, vergezeld van niet-specifieke systemische symptomen. Het ontwikkelen van borreliose is in deze situatie echter uitgesloten.
Met wie kun je contact opnemen?
Behandeling erytheem migrans
Patiënten met een matig of gecompliceerd beloop van erythema migrans worden opgenomen op de afdeling Infectieziekten voor klinische behandeling. Lichte gevallen kunnen poliklinisch worden behandeld.
Om de infectieuze agens van de ziekte te neutraliseren, worden antibiotica van de tetracyclinegroep of semi-synthetische penicillines gebruikt (injecties en interne toediening van medicijnen). Bij chronisch erythema migrans is het aangewezen om cefalosporinegeneesmiddelen van de nieuwste generatie te gebruiken (met name ceftriaxon ). [ 6 ]
Het is verplicht om een symptomatische therapie uit te voeren:
- Ontgiftingsbehandeling, correctie van het zuur-base-evenwicht (toediening van glucose-zoutoplossingen);
- Behandeling van oedeem (toediening van diuretica in de vorm van Furosemide, Reogluman).
Om de capillaire bloedcirculatie in weefsels te optimaliseren, schrijft u voor:
- Cardiovasculaire geneesmiddelen ( Cavinton, Trental, Instenon);
- Antioxidanten (tocoferol, ascorbinezuur, actovegin );
- Nootropic drugs, vitamines uit de B-groep;
- Pijnstillers en ontstekingsremmende medicijnen ( Indomethacine, Paracetamol, Meloxicam);
- Middelen die neuromusculaire processen optimaliseren (Proserin, Distigmine).
De behandeling is langdurig en wordt door een arts op individuele basis voorgeschreven.
Het voorkomen
De basismethoden voor het voorkomen van erythema migrans zijn dezelfde als die voor het voorkomen van een infectie met borreliose.
Het is noodzakelijk om aandacht te besteden aan de juiste kledingkeuze wanneer u naar uw werk gaat of buiten ontspant, of wanneer u wandelt in het park of bos. Het dragen van een hoofddeksel is verplicht, of het nu een hoed, een panama of een sjaal is. Kies bij voorkeur lichte kleding met lange mouwen. Draag bij voorkeur een elastische band als de manchetten bij de handen en scheenbenen dicht op elkaar zitten. Schoenen moeten gesloten zijn.
Op kleding en blootgestelde lichaamsdelen (met uitzondering van het gezicht) wordt aanbevolen om speciale insectenwerende middelen aan te brengen. Dit zijn uitwendige preparaten die insecten, waaronder teken, afstoten.
Wanneer u thuiskomt (na een wandeling, rust of een werkdag) moet u uw kleding, lichaam en haar zorgvuldig controleren op teken.
Het is ook noodzakelijk om de basisregels voor het verwijderen van een insect te kennen, mocht het toch het lichaam binnendringen. De teek moet stevig worden vastgepakt op het niveau van de penetratie in de huid, met een schoon pincet of gewoon schone vingers. Pak het insect in een rechte hoek vast, draai het en trek het eruit. De plek van de beet moet worden behandeld met een antiseptische oplossing (bijvoorbeeld alcohollotion, wodka, enz.). Het is raadzaam om de teek in een schone pot te doen en deze naar het dichtstbijzijnde sanitair-epidemiologisch station (SES) te brengen om de kans op infectie te beoordelen. Als er geen mogelijkheid is om het insect te onderzoeken, is het verbrand.
De ontstane wond wordt regelmatig geïnspecteerd en de lichaamstemperatuur wordt gedurende vier weken gemeten. Dit is noodzakelijk om de eerste tekenen van pathologie tijdig op te sporen. Het raadplegen van een arts is verplicht als de getroffen plek de volgende symptomen vertoont:
- Roodheid met duidelijk gemarkeerde contouren, met een diameter van 30 mm of meer;
- Pijn in het hoofd, duizeligheid van onbekende oorsprong;
- Lumbaalpijn;
- Een temperatuurstijging van meer dan 37,4°C.
Sommige deskundigen adviseren om na een tekenbeet profylactisch antibiotica toe te dienen (penicilline, tetracycline-serie, cefalosporinen):
- Binnen vijf dagen, als de antibioticatherapie vanaf de eerste dag van de beet is gestart;
- Binnen 14 dagen, als het drie dagen of langer geleden is sinds de beet.
Zelf antibiotica toedienen is onacceptabel: de medicatie wordt voorgeschreven door een infectieziektenarts op basis van vermoedens en symptomen.
Prognose
De prognose voor het leven is gunstig. Onbehandeld kan de ziekte echter chronisch worden, met verdere schade aan het zenuwstelsel en de gewrichten, met een verminderd arbeidsvermogen en invaliditeit tot gevolg. In veel gevallen moeten patiënten hun beroepsactiviteit beperken als deze gepaard gaat met een overmatige belasting van de aangetaste organen.
De moderne aanpak van de behandeling van erythema migrans gaat altijd uit van een complex effect: juist onder dergelijke omstandigheden kunnen we spreken van de grootste effectiviteit en een gunstige prognose voor patiënten.

