Medisch expert van het artikel
Nieuwe publicaties
Thymomen bij volwassenen en kinderen
Laatst beoordeeld: 12.07.2025

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
Onder de vrij zeldzame neoplasmata onderscheiden specialisten het thymoom, een tumor van het epitheelweefsel van de thymus, een van de belangrijkste lymfeklierorganen van het immuunsysteem.
Epidemiologie
Van alle kankersoorten is het aandeel thymustumoren minder dan 1%. De incidentie van thymoom wordt door de WHO geschat op 0,15 gevallen per 100.000 personen. In China bijvoorbeeld bedraagt de totale incidentie van maligne thymoom 6,3 gevallen per 100.000 personen. [ 1 ]
Thymoom van het voorste mediastinum, dat 90% van alle tumoren in de thymusklier uitmaakt, is verantwoordelijk voor 20% van de tumoren op deze locatie - in het bovenste deel van de borstkas, onder het borstbeen.
In andere gevallen (niet meer dan 4%) kan de tumor ook op andere plaatsen voorkomen, er is dan sprake van een mediastinaal thymoom.
Oorzaken thymomen
De biologie en classificatie van thymusgerelateerde neoplasmata zijn complexe medische vraagstukken en de exacte oorzaken van thymusthymoom zijn nog onbekend. Deze tumor komt even vaak voor bij mannen als bij vrouwen, en thymoom komt vaker voor bij volwassenen.
Maar een tumor van de thymusklier bij jonge mensen, evenals een thymoom bij kinderen, is zeldzaam. De thymus (zwezerik) is echter het meest actief in de kindertijd, omdat het zich ontwikkelende immuunsysteem een groot aantal T-lymfocyten nodig heeft, die door deze klier worden aangemaakt.
De thymusklier bereikt zijn grootste omvang tijdens de puberteit en wordt bij volwassenen geleidelijk kleiner, waardoor de functionele activiteit minimaal is.
Meer informatie in het materiaal - Fysiologie van de thymusklier (thymus)
Risicofactoren
Erfelijke of omgevingsrisicofactoren die predisponeren voor de ontwikkeling van thymoom zijn evenmin geïdentificeerd. Tegenwoordig worden leeftijd en etniciteit beschouwd als risicofactoren die door klinische statistieken worden bevestigd.
Het risico op dit type neoplasie neemt toe met de leeftijd: thymomen worden vaker waargenomen bij volwassenen tussen de 40 en 50 jaar, en ook na 70 jaar.
Volgens Amerikaanse oncologen komt deze tumor in de Verenigde Staten het meest voor bij Aziaten, Afro-Amerikanen en Pacific Islanders; thymoom komt het minst voor bij blanken en latino's. [ 2 ]
Pathogenese
Net als de oorzaken is de pathogenese van thymoom nog steeds een mysterie, maar onderzoekers hebben de hoop niet verloren om het mysterie op te lossen en overwegen verschillende varianten, waaronder UV-bestraling en straling.
De thymus produceert T-lymfocyten, zorgt voor hun migratie naar perifere lymfoïde organen en induceert de productie van antilichamen door B-lymfocyten. Daarnaast scheidt dit lymfoïde-klierorgaan hormonen af die de differentiatie van lymfocyten en complexe interacties van T-cellen in de thymus en weefsels van andere organen reguleren.
Thymoom is een epitheliale tumor en groeit langzaam – met de proliferatie van normale of gemodificeerde medullaire epitheelcellen (vergelijkbaar met normale cellen). Deskundigen merken op dat de epitheelcellen waaruit een kwaadaardig thymoom bestaat mogelijk geen typische tekenen van maligniteit vertonen, wat de cytologische kenmerken van deze tumor bepaalt. Het kwaadaardige gedrag, dat in 30-40% van de gevallen wordt waargenomen, bestaat uit invasie in omliggende organen en structuren.
Analyse van de relatie tussen thymomen en andere ziekten heeft aangetoond dat ze bijna allemaal auto-immuun van aard zijn, wat kan wijzen op een verminderde tolerantie van immuuncompetente cellen en het ontstaan van een aanhoudende auto-immuunreactie (cellulaire autoreactiviteit). De meest voorkomende geassocieerde aandoening (bij een derde van de patiënten) is myasthenia gravis met thymoom. Myasthenia gravis wordt geassocieerd met de aanwezigheid van auto-antilichamen tegen acetylcholinereceptoren van neuromusculaire synapsen of tegen het enzym spiertyrosinekinase.
Er is ook een correlatie vastgesteld tussen tumoren van dit type en gelijktijdig optredende auto-immuunziekten zoals: polymyositis en dermatomyositis, systemische lupus erythematodes, erytrocytaire aplasie (bij de helft van de patiënten), hypogammaglobulinemie (bij 10% van de patiënten), bulleuze dermatosen (pemphigus), pernicieuze of megaloblastaire anemie (ziekte van Addison), niet-specifieke colitis ulcerosa, ziekte van Cushing, sclerodermie, diffuse toxische struma, schildklierontsteking van Hashimoto, niet-specifieke aortoarteriitis (syndroom van Takayasu), syndroom van Sjögren, hyperparathyreoïdie (overmaat aan bijschildklierhormoon), ziekte van Simmonds (panhypopituïtarisme), syndroom van Good (gecombineerde B- en T-cel-immunodeficiëntie).
Symptomen thymomen
In 30-50% van de gevallen zijn er geen symptomen van tumorgroei in het epitheelweefsel van de thymus. Bovendien, zoals radiologen opmerken, wordt een thymoom soms toevallig ontdekt op een röntgenfoto van de borstkas (of CT-scan) tijdens een onderzoek dat om een andere reden wordt uitgevoerd.
Als de tumor zich manifesteert, zijn de eerste tekenen die men voelt een ongemak en een druk op de borst en de retrosternale ruimte, die gepaard kunnen gaan met kortademigheid, aanhoudende hoest, pijn op de borst van onbekende aard en andere tekenen van het vena cava superior-syndroom.
Patiënten met myasthenia gravis met thymoom klagen over vermoeidheid en zwakte (bijvoorbeeld moeite met het optillen van de arm om het haar te kammen), dubbelzien (diplopie), slikproblemen (dysfagie) en hangende bovenste oogleden (ptosis). [ 3 ], [ 4 ]
Stages
De groei van het thymoom en de mate van invasiviteit worden bepaald door de stadia:
I – de tumor is volledig ingekapseld en groeit niet in het vetweefsel van het mediastinum;
IIA – aanwezigheid van tumorcellen buiten de capsule – microscopische penetratie door de capsule in het omringende vetweefsel;
IIB – macroscopische invasie door de capsule;
III – macroscopische invasie van aangrenzende organen;
IVA – er zijn pleurale of pericardiale metastasen;
IVB – de aanwezigheid van lymfatische of hematogene metastasen in extrathoracale gebieden.
Vormen
Het gedrag van deze tumoren is onvoorspelbaar en de meeste kunnen zich ontwikkelen tot kanker en zich buiten de klier verspreiden. Thymomen kunnen dus goedaardig of kwaadaardig zijn; een kwaadaardig (of invasief) thymoom is een tumor die zich agressief gedraagt. De meeste westerse experts classificeren thymomen als een kwaadaardige neoplasie. [ 5 ]
Nadat de WHO-experts de eerder bestaande classificaties van thymustumoren hadden gecombineerd en gesystematiseerd, hebben ze alle soorten thymomen ingedeeld op basis van hun histologische type.
Type A is een medullair thymoom dat bestaat uit neoplastische epitheelcellen van de thymus (zonder nucleaire atypie); in de meeste gevallen is de tumor ingekapseld en ovaal van vorm.
Type AB is een gemengd thymoom, dat een mengsel van spoelvormige en ronde epitheelcellen of lymfocytische en epitheelcomponenten bevat.
Type B1 is een corticaal thymoom, dat bestaat uit cellen die lijken op de epitheelcellen van de klier en de cortex ervan, en uit gebieden die lijken op de medulla van de thymus.
Type B2 is een corticaal thymoom, waarbij het nieuw gevormde weefsel gezwollen epitheliale reticulaire cellen bevat met vesiculaire kernen en reeksen T-cellen en B-celfollikels. Tumorcellen kunnen zich ophopen in de buurt van de vaten van de thymus.
Type B3 – epitheliaal of squamoïd thymoom; bestaat uit lamellaire, groeiende polygonale epitheelcellen met of zonder atypie, evenals niet-neoplastische lymfocyten. Het wordt beschouwd als een goed gedifferentieerd thymuscarcinoom.
Type C – thymuscarcinoom met histologische atypie van cellen.
Wanneer een thymoom zich agressief en invasief gedraagt, wordt het soms kwaadaardig genoemd.
Complicaties en gevolgen
De gevolgen en complicaties van thymomen ontstaan doordat deze tumoren de neiging hebben om in nabijgelegen organen te groeien, waardoor hun functies verstoord raken.
Metastasen beperken zich meestal tot de lymfeklieren, het borstvlies, het hartzakje of het middenrif. Extrathoracale (buiten de borstkas) metastasen – naar botten, skeletspieren, lever en buikwand – zijn zeldzaam.
Bij aanwezigheid van thymoom is de kans op het ontwikkelen van kanker bijna vier keer zo groot. Secundaire kwaadaardige gezwellen kunnen worden aangetroffen in de longen, schildklier en lymfeklieren.
Bovendien kan een thymoom – zelfs na volledige resectie – terugkeren. Zoals de klinische praktijk laat zien, komt een thymoomrecidief in 10-30% van de gevallen voor 10 jaar na verwijdering.
Diagnostics thymomen
Naast anamnese en onderzoek omvat de thymoomdiagnostiek een heel scala aan onderzoeken. De voorgeschreven onderzoeken zijn gericht op het identificeren van geassocieerde ziekten en de aanwezigheid van paraneoplastisch syndroom, evenals het vaststellen van de mogelijke uitzaaiing van de tumor. Dit betreft een algemeen en volledig klinisch bloedonderzoek, een analyse op antistoffen, de spiegel van schildklierhormonen en bijschildklierhormoon, ACTH, enz. [ 6 ]
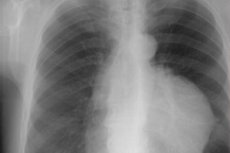
Instrumentele diagnostiek omvat visualisatie door middel van verplichte röntgenfoto's van de borstkas (in directe en laterale projectie), echografie en computertomografie. Het kan ook nodig zijn om een thoracale MRI of PET (positronemissietomografie) uit te voeren.
Op een röntgenfoto ziet een thymoom eruit als een ovale, gelijkmatig of licht golvende schaduw – een lobvormige dichtheid van zacht weefsel, enigszins verschoven naar de zijkant ten opzichte van het midden van de borstkas.
Op een CT-scan is het thymoom zichtbaar als een grote ophoping van neoplastisch weefsel in het mediastinum.
Met behulp van een fijnenaaldaspiratiebiopsie (onder CT-controle) wordt een stukje tumorweefsel afgenomen voor histologisch onderzoek. De meest accurate bepaling van het type neoplasma is echter alleen mogelijk met postoperatieve histologie - na verwijdering - vanwege de histologische heterogeniteit van thymomen, wat de classificatie tot een specifiek type bemoeilijkt.
Differentiële diagnose
Bij de differentiële diagnose moet rekening worden gehouden met de mogelijkheid dat de patiënt lijdt aan: thymomegalie, thymushyperplasie, thymolipoom, lymfoom, nodulaire vorm van retrosternale struma, pericardiale cyste of tuberculose van de intrathoracale lymfeklieren.
Met wie kun je contact opnemen?
Behandeling thymomen
In de regel begint de behandeling van stadium I epitheliale thymustumoren met een operatie om het thymoom te verwijderen (door middel van volledige mediane sternotomie) met gelijktijdige resectie van de thymus – thymectomie. [ 7 ]
De chirurgische behandeling van tumoren in stadium II omvat ook de volledige verwijdering van de thymus met eventueel aanvullende radiotherapie (bij tumoren met een hoog risico).
In de stadia IIIA-IIIB en IVA worden de volgende behandelingen gecombineerd: chirurgie (inclusief verwijdering van metastasen in de pleuraholte of longen) – vóór of na een chemotherapie- of bestralingskuur. Perfusiechemotherapie, doelgerichte therapie en radiotherapie kunnen worden toegepast in gevallen waarin tumorverwijdering niet het verwachte effect oplevert, of de tumor bijzonder invasief is. [ 8 ]
Chemotherapie maakt gebruik van doxorubicine, cisplatine, vincristine, sunitinib, cyclofosfamide en andere antikankermedicijnen. Chemotherapie wordt gegeven aan alle inoperabele patiënten. [ 9 ], [ 10 ], [ 11 ]
De behandeling van thymoom in stadium IVB wordt uitgevoerd volgens een individueel plan, omdat er geen algemene aanbevelingen zijn ontwikkeld.
Prognose
Thymomen groeien langzaam en de kans op succesvolle genezing is veel groter als de tumor in een vroeg stadium wordt ontdekt.
Het is duidelijk dat de prognose voor thymomen in stadium III-IV minder gunstig is dan voor tumoren in stadium I-II. Volgens statistieken van de American Cancer Society is de vijfjaarsoverleving voor stadium I geschat op 100%, voor stadium II op 90%, voor stadium III op 74% en voor stadium IV op minder dan 25%.

