Medisch expert van het artikel
Nieuwe publicaties
Diabetes mellitus tijdens de zwangerschap
Laatst beoordeeld: 04.07.2025

Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
Diabetes mellitus tijdens de zwangerschap is een groep stofwisselingsziekten die gekenmerkt worden door hyperglykemie als gevolg van een stoornis in de insulinesecretie, insulinewerking of beide. Chronische hyperglykemie bij diabetes leidt tot schade aan en falen van verschillende organen, met name de ogen, nieren, het zenuwstelsel en het cardiovasculaire systeem.
Zwangerschapsdiabetes kan worden geclassificeerd als A1GDM en A2GDM. Zwangerschapsdiabetes die zonder medicatie wordt behandeld en reageert op dieettherapie, wordt dieetgecontroleerde zwangerschapsdiabetes of A1GDM genoemd. Aan de andere kant wordt zwangerschapsdiabetes die met medicatie wordt behandeld om adequate glycemische controle te bereiken, A2GDM genoemd. [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
Epidemiologie
Diabetes mellitus (DM) is een stofwisselingsstoornis die het gevolg is van een verminderde insulineproductie, verminderde insulinewerking of beide. Het is een belangrijke niet-overdraagbare ziekte die wereldwijd toeneemt en jaarlijks 4,8 miljoen sterfgevallen en morbiditeit veroorzaakt bij 371 miljoen mensen. In de afgelopen jaren zijn patronen van verandering waargenomen in de leeftijd waarop DM zich voordoet, waarbij jongere bevolkingsgroepen nu onevenredig worden getroffen. Naar schatting hebben wereldwijd 28 miljoen vrouwen in de vruchtbare leeftijd momenteel DM. De meeste van deze vrouwen hebben type 2 DM, en 80% van deze last komt voor in lage- en middeninkomenslanden. [ 6 ]
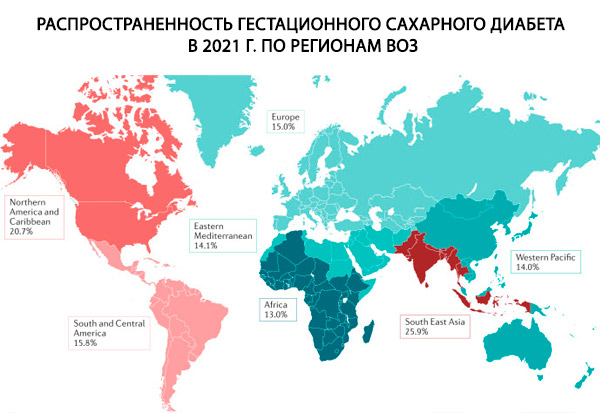
Volgens verschillende gegevens wordt 1 tot 14% van alle zwangerschappen (afhankelijk van de bestudeerde populatie en de gebruikte diagnostische methoden) gecompliceerd door zwangerschapsdiabetes.
De prevalentie van diabetes mellitus type 1 en 2 bij vrouwen in de vruchtbare leeftijd bedraagt 2%. Bij 1% van alle zwangerschappen heeft de vrouw aanvankelijk diabetes, bij 4,5% van de gevallen ontwikkelt zich zwangerschapsdiabetes en in 5% van de gevallen manifesteert diabetes mellitus zich onder de vorm van zwangerschapsdiabetes.
Tijdens de zwangerschap kan diabetes mellitus al bestaand zijn (type 1 of 2) of zwangerschapsdiabetes (GDM). Bij reeds bestaande diabetes spelen risicofactoren zoals genetische aanleg, familiegeschiedenis van diabetes type 1 en auto-immuunziekten een cruciale rol bij de ontwikkeling van diabetes type 1.[ 7 ] Factoren die een belangrijke rol spelen bij zowel diabetes type 2 als GDM zijn obesitas, ongezond dieet, fysieke inactiviteit, familiegeschiedenis van diabetes type 2, leeftijd van de moeder en etniciteit.[ 8 ] Andere veranderingen in levensstijl, zoals alcoholmisbruik en roken, worden ook in verband gebracht met de etiologie van diabetes type 2.
De oorzaken van verhoogde foetale morbiditeit zijn macrosomie, hypoglykemie, aangeboren afwijkingen, respiratoir falensyndroom, hyperbilirubinemie, hypocalciëmie, polycytemie en hypomagnesiëmie. Hieronder vindt u de classificatie van P. White, die de numerieke (p,%) kans op de geboorte van een levensvatbaar kind karakteriseert, afhankelijk van de duur en complicaties van maternale diabetes.
- Klasse A. Verminderde glucosetolerantie en afwezigheid van complicaties - p=100;
- Klasse B. Duur van diabetes minder dan 10 jaar, begin op de leeftijd van meer dan 20 jaar, geen vasculaire complicaties - p=67;
- Klasse C. Duur van 10 tot 19 jaar, opgetreden tussen 10 en 19 jaar, geen vasculaire complicaties - p=48;
- Klasse D. Duur langer dan 20 jaar, opgetreden vóór 10 jaar; retinopathie of verkalking van de beenvaten - p=32;
- Klasse E. Verkalking van de bekkenvaten - p=13;
- Klasse F. Nefropathie - p=3.
Oorzaken diabetes mellitus tijdens de zwangerschap
Zwangerschapsdiabetes, of gestagene diabetes (GDM), is een glucose-intolerantiestoornis (GT) die optreedt tijdens de zwangerschap en na de bevalling verdwijnt. Het diagnostische criterium voor dit type diabetes is een overschrijding van twee van de volgende drie capillaire bloedglucosewaarden, mmol/l: nuchter - 4,8, 1 uur erna - 9,6 en 2 uur erna - 8 na een orale dosis van 75 g glucose.
Een verminderde glucosetolerantie tijdens de zwangerschap weerspiegelt de fysiologische effecten van contra-insulaire placentaire hormonen en insulineresistentie en komt voor bij ongeveer 2% van de zwangere vrouwen. Vroege detectie van verminderde glucosetolerantie is om twee redenen belangrijk: ten eerste ontwikkelt 40% van de vrouwen met een voorgeschiedenis van zwangerschapsdiabetes binnen 6-8 jaar klinische diabetes en vereist daarom follow-up; ten tweede verhoogt een verminderde glucosetolerantie het risico op perinatale sterfte en foetopathie, net als diabetes mellitus.
De etiologie van zwangerschapsdiabetes lijkt verband te houden met
- disfunctie van pancreas-bètacellen of vertraagde reactie van bètacellen op glycemische niveaus en
- ernstige insulineresistentie als gevolg van de afgifte van placentahormonen.
Lactogeen uit de menselijke placenta is het belangrijkste hormoon dat geassocieerd wordt met verhoogde insulineresistentie bij zwangerschapsdiabetes. Andere hormonen die geassocieerd worden met de ontwikkeling van deze ziekte zijn groeihormoon, prolactine, corticotropine-releasing hormone en progesteron; deze hormonen dragen bij aan de stimulatie van insulineresistentie en hyperglykemie tijdens de zwangerschap.
Risicofactoren
Tijdens het eerste bezoek van een zwangere vrouw aan de arts is het noodzakelijk om haar risico op het ontwikkelen van zwangerschapsdiabetes in te schatten, aangezien verdere diagnostische methoden hiervan afhankelijk zijn. De laagrisicogroep voor het ontwikkelen van zwangerschapsdiabetes omvat vrouwen jonger dan 25 jaar, met een normaal lichaamsgewicht vóór de zwangerschap, geen voorgeschiedenis van diabetes bij eerstegraads familieleden, geen voorgeschiedenis van koolhydraatmetabolismestoornissen (waaronder glucosurie) en een ongecompliceerde obstetrische voorgeschiedenis. Om een vrouw te classificeren als een laagrisicogroep voor het ontwikkelen van zwangerschapsdiabetes, moeten alle genoemde symptomen aanwezig zijn. Bij deze groep vrouwen wordt geen belastingtest uitgevoerd en is de test beperkt tot routinematige monitoring van de nuchtere bloedglucose.
Volgens de unanieme mening van binnen- en buitenlandse experts omvat de risicogroep voor het ontwikkelen van zwangerschapsdiabetes vrouwen met significante obesitas (BMI ≥ 30 kg/m² ), diabetes bij familieleden in de eerste graad, indicaties van zwangerschapsdiabetes in de anamnese of eventuele koolhydraatstofwisselingsstoornissen buiten de zwangerschap. Om een vrouw in de risicogroep te classificeren, is het voldoende om een van de genoemde symptomen te hebben. Deze vrouwen worden getest tijdens hun eerste bezoek aan de arts (het wordt aanbevolen om de glucoseconcentratie in het bloed nuchter te bepalen en een test met 100 g glucose uit te voeren, zie de methode hieronder).
De groep met een gemiddeld risico om zwangerschapsdiabetes te ontwikkelen, omvat vrouwen die niet tot de lage en hoge risicogroepen behoren: bijvoorbeeld met een licht overgewicht vóór de zwangerschap, met een gecompliceerde obstetrische voorgeschiedenis (grote foetus, polyhydramnion, spontane abortussen, gestosis, foetale misvormingen, doodgeboortes), enz. Bij deze groep wordt het onderzoek uitgevoerd op een kritiek moment voor de ontwikkeling van zwangerschapsdiabetes - 24-28 weken zwangerschap (het onderzoek begint met een screeningstest).
Er zijn diverse andere klinische risicofactoren voor de ontwikkeling van zwangerschapsdiabetes gerapporteerd. Deze klinische factoren omvatten: [ 12 ]
- Overgewicht (BMI boven 25)
- Verminderde fysieke activiteit
- Eerstegraads familielid met diabetes
- Voorgeschiedenis van zwangerschapsdiabetes of pasgeborene met macrosomie, geassocieerde stofwisselingsziekten zoals hypertensie.
- Lage HDL
- Triglyceriden boven 250
- Polycysteus ovariumsyndroom
- Hemoglobine A1C is groter dan 5,7.
- Afwijkingen in de orale glucosetolerantietest
- Een significante marker van insulineresistentie (acanthosis nigricans)
- Voorgeschiedenis van hart- en vaatziekten
Pathogenese
Menselijk placentair lactogeen is een hormoon dat tijdens de zwangerschap door de placenta wordt afgescheiden. Het heeft een samenstelling die vergelijkbaar is met groeihormoon en veroorzaakt belangrijke metabolische veranderingen tijdens de zwangerschap om de voedingstoestand van de foetus te handhaven. Dit hormoon kan veranderingen en modificaties in insulinereceptoren teweegbrengen. De volgende moleculaire variaties lijken verband te houden met een verminderde glucoseopname door perifere weefsels:
- moleculaire verandering van de bèta-subeenheid van de insuline-receptor,
- verminderde tyrosinekinasefosforylering,
- hermodellering van insuline-receptorsubstraat-1 en fosfatidylinositol 3-kinase.
Hoge glucosespiegels van de moeder passeren de placenta en veroorzaken foetale hyperglykemie. De foetale pancreas wordt gestimuleerd als reactie op hyperglykemie. De anabole eigenschappen van insuline stimuleren de groei van foetaal weefsel in een versneld tempo.
Er zijn rapporten dat een hogere BMI en obesitas kunnen leiden tot laaggradige ontstekingen. Chronische ontstekingen induceren de synthese van xanthureenzuur, wat geassocieerd wordt met de ontwikkeling van prediabetes en zwangerschapsdiabetes. [ 15 ]
Symptomen diabetes mellitus tijdens de zwangerschap
Pregestationale diabetes
De symptomen bij zwangere vrouwen met diabetes mellitus type 1 en 2 zijn afhankelijk van de mate van compensatie en de duur van de ziekte en worden vooral bepaald door de aanwezigheid en het stadium van chronische vasculaire complicaties van diabetes (arteriële hypertensie, diabetische retinopathie, diabetische nefropathie, diabetische polyneuropathie, enz.).
 [ 16 ], [ 17 ], [ 18 ], [ 19 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ]
Zwangerschapsdiabetes
De symptomen van zwangerschapsdiabetes zijn afhankelijk van de mate van hyperglykemie. Deze kan zich manifesteren als lichte hyperglykemie op een lege maag, postprandiale hyperglykemie, of het klassieke klinische beeld van diabetes mellitus met hoge glykemiewaarden. In de meeste gevallen zijn de klinische verschijnselen afwezig of niet-specifiek. Over het algemeen is er sprake van obesitas in verschillende mate, vaak met snelle gewichtstoename tijdens de zwangerschap. Bij hoge glykemiewaarden treden klachten op over polyurie, dorst, toegenomen eetlust, enz. De grootste moeilijkheden bij de diagnose zijn gevallen van zwangerschapsdiabetes met matige hyperglykemie, waarbij glucosurie en nuchtere hyperglykemie vaak niet worden vastgesteld.
In ons land bestaat er geen uniforme aanpak voor de diagnose van zwangerschapsdiabetes. Volgens moderne richtlijnen zou de diagnose van zwangerschapsdiabetes gebaseerd moeten zijn op het bepalen van risicofactoren voor de ontwikkeling ervan en het gebruik van glucosebelastingstests bij middelhoge en hoge risicogroepen.
Vormen
Onder de koolhydraatstofwisselingsstoornissen bij zwangere vrouwen moeten we het volgende onderscheiden:
- Diabetes die bij een vrouw bestond vóór de zwangerschap (pregestationale diabetes) - diabetes type 1, diabetes type 2 en andere soorten diabetes.
- Zwangerschapsdiabetes of diabetes bij zwangere vrouwen is een vorm van stoornis in de koolhydraatstofwisseling (van geïsoleerde hyperglykemie door vasten tot klinisch duidelijke diabetes) die zich voor het eerst voordoet tijdens de zwangerschap.
Classificatie van pregestationale diabetes
Volgens de mate van compensatie van de ziekte:
- compensatie;
- decompensatie.
Classificatie van zwangerschapsdiabetes
Zwangerschapsdiabetes wordt gedifferentieerd afhankelijk van de gebruikte behandelmethode:
- gecompenseerd door dieettherapie;
- gecompenseerd door insulinetherapie.
Volgens de mate van compensatie van de ziekte:
- compensatie;
- decompensatie.
- E10 Insuline-afhankelijke diabetes mellitus (in de moderne classificatie - diabetes mellitus type 1)
- E11 Niet-insuline-afhankelijke diabetes mellitus (in de moderne classificatie - diabetes mellitus type 2)
- E10(E11).0 - met coma
- E10(E11).1 - met ketoacidose
- E10(E11).2 - met nierschade
- E10(E11).3 - met oogletsel
- E10(E11).4 - met neurologische complicaties
- E10(E11).5 - met perifere circulatiestoornissen
- E10(E11).6 - met andere gespecificeerde complicaties
- E10(E11).7 - met meerdere complicaties
- E10(E11).8 - met niet-gespecificeerde complicaties
- E10(E11).9 - geen complicaties
- 024.4 Diabetes tijdens de zwangerschap.
Complicaties en gevolgen
Een zwangere vrouw met diabetes en haar ongeboren kind lopen een verhoogd risico op zwangerschapscomplicaties zoals pre-eclampsie, infecties, een geobstrueerde bevalling, postpartumbloeding, vroeggeboorte, doodgeboorte, macrosomie, miskraam, intra-uteriene groeivertraging, aangeboren afwijkingen, geboorteletsels en overlijden in het ergste geval. Vrouwen lopen ook risico op langdurige diabetescomplicaties, waaronder retinopathie, nefropathie en neuropathie.
Na de postpartumperiode van 42 dagen kunnen ook de effecten van diabetes tijdens de zwangerschap worden waargenomen. Naar schatting zal 30-50% van de vrouwen met een voorgeschiedenis van zwangerschapsdiabetes dit opnieuw ontwikkelen bij een volgende zwangerschap, en 50% van deze vrouwen zal binnen 5-10 jaar diabetes type 2 ontwikkelen. Bovendien hebben kinderen geboren uit zwangerschappen met diabetes een verhoogd risico op obesitas in de kindertijd, stofwisselingsstoornissen in de adolescentie en diabetes type 2 op volwassen leeftijd, vanwege de stofwisselingsstoornissen die in de baarmoeder worden waargenomen.
Diagnostics diabetes mellitus tijdens de zwangerschap
Binnen- en buitenlandse experts bieden de volgende benaderingen voor de diagnose van zwangerschapsdiabetes. De eenstapsaanpak is het meest kosteneffectief voor vrouwen met een hoog risico op zwangerschapsdiabetes. Hierbij wordt een diagnostische test uitgevoerd met 100 gram glucose. De tweestapsaanpak wordt aanbevolen voor de gemiddelde risicogroep. Bij deze methode wordt eerst een screeningstest met 50 gram glucose uitgevoerd en bij een afwijkende glucosewaarde een test met 100 gram glucose.
De screeningstest wordt als volgt uitgevoerd: de vrouw drinkt 50 g glucose opgelost in een glas water (op een willekeurig tijdstip, niet op een lege maag), en na een uur wordt de glucose in het veneuze plasma bepaald. Als de plasmaglucose na een uur lager is dan 7,2 mmol/l, wordt de test als negatief beschouwd en wordt het onderzoek stopgezet. (Sommige richtlijnen suggereren een glycemieniveau van 7,8 mmol/l als criterium voor een positieve screeningstest, maar geven aan dat een glycemieniveau van 7,2 mmol/l een gevoeligere indicator is voor een verhoogd risico op zwangerschapsdiabetes.) Als de plasmaglucose gelijk is aan of hoger is dan 7,2 mmol/l, is een test met 100 g glucose geïndiceerd.
De 100 g glucosetest vereist een strenger protocol. De test wordt 's ochtends uitgevoerd op een lege maag, na een nacht vasten van 8-14 uur, tegen de achtergrond van een normaal dieet (minimaal 150 g koolhydraten per dag) en onbeperkte fysieke activiteit gedurende ten minste 3 dagen vóór de test. U moet tijdens de test zitten; roken is verboden. De test bepaalt de veneuze plasmaglycemie op een lege maag, na 1 uur, na 2 uur en na 3 uur na inspanning. Zwangerschapsdiabetes wordt gediagnosticeerd als 2 of meer glycemiewaarden gelijk zijn aan of hoger zijn dan de volgende waarden: nuchter - 5,3 mmol/l, na 1 uur - 10 mmol/l, na 2 uur - 8,6 mmol/l, na 3 uur - 7,8 mmol/l. Een alternatieve aanpak kan zijn om een 2-uurstest te gebruiken met 75 g glucose (het protocol is vergelijkbaar). Om in dit geval de diagnose zwangerschapsdiabetes te stellen, is het noodzakelijk dat de veneuze plasmaglucosewaarden in 2 of meer bepalingen gelijk zijn aan of hoger zijn dan de volgende waarden: nuchter - 5,3 mmol/l, na 1 uur - 10 mmol/l, na 2 uur - 8,6 mmol/l. Volgens experts van de American Diabetes Association heeft deze aanpak echter niet de geldigheid van een monster van 100 gram. Het gebruik van de vierde (drie uur) bepaling van de glycemie in de analyse bij het uitvoeren van een test met 100 g glucose zorgt voor een betrouwbaardere test van de toestand van het koolhydraatmetabolisme bij een zwangere vrouw. Opgemerkt moet worden dat routinematige monitoring van de nuchtere glycemie bij vrouwen met een risico op zwangerschapsdiabetes in sommige gevallen zwangerschapsdiabetes niet volledig kan uitsluiten, aangezien het normale niveau van nuchtere glycemie bij zwangere vrouwen iets lager is dan bij niet-zwangere vrouwen. Nuchtere normoglykemie sluit dus de aanwezigheid van postprandiale glycemie niet uit, wat een manifestatie is van zwangerschapsdiabetes en alleen kan worden vastgesteld met behulp van stresstests. Indien hoge glycemiewaarden worden vastgesteld in het veneuze plasma van een zwangere vrouw (meer dan 7 mmol/l op een lege maag en meer dan 11,1 in een aselecte bloedafname), en deze waarden de volgende dag worden bevestigd, zijn diagnostische tests niet nodig en wordt de diagnose zwangerschapsdiabetes als vastgesteld beschouwd.
Wat moeten we onderzoeken?
Met wie kun je contact opnemen?
Behandeling diabetes mellitus tijdens de zwangerschap
Zwangere vrouwen met diabetes mellitus lopen risico op de volgende obstetrische en perinatale complicaties: spontane abortus, gestosis, polyhydramnion, vroeggeboorte, hypoxie en intra-uteriene foetale sterfte, foetale macrosomie, intra-uteriene groeivertraging en het ontstaan van foetale ontwikkelingsafwijkingen, geboortetrauma bij moeder en foetus, en hoge intra- en postnatale sterfte. Daarom moet de behandeling van zwangere vrouwen met diabetes mellitus, zowel poliklinische als klinische, worden georganiseerd vanuit het oogpunt van rationele preventie en monitoring van de bovengenoemde complicaties. De belangrijkste principes van rationele behandeling van zwangere vrouwen met diabetes mellitus en zwangerschapsdiabetes zijn:
Strikte glycemische controle en behoud van een stabiele compensatie van het koolhydraatmetabolisme
Diabetesmanagement tijdens de zwangerschap omvat zowel regelmatige beoordeling van de diabetescompensatie door een endocrinoloog (het bijhouden van een dagboek, het bepalen van geglycosyleerd hemoglobine, het aanpassen van dieet en insulinetherapie) als zelfcontrole van de bloedglucosewaarden door de zwangere vrouw zelf. Zelfcontrole van de bloedglucose wordt uitgevoerd op een lege maag, vóór, 1 en 2 uur na de hoofdmaaltijd en voor het slapengaan. Indien hyperglykemie na een maaltijd wordt vastgesteld, wordt deze onmiddellijk gecorrigeerd door het injecteren van kortwerkende insuline. Zelfcontrole van de urineglucose wordt momenteel afgeraden vanwege de lage informatie-inhoud. Een vrouw controleert ook zelf ketonurie (in de ochtendurine, evenals bij een bloedglucosewaarde boven 11-12 mmol/l) en houdt een diabetesdagboek bij, waarin de bloedglucosewaarden, insulinedoses, het aantal broodeenheden, episodes van hypoglykemie, acetonurie, lichaamsgewicht, bloeddruk, enz. worden geregistreerd.
Monitoring van diabetische complicaties
Minstens eenmaal per trimester vindt er een consult met de oogarts plaats om te bepalen of laserfotocoagulatie van het netvlies nodig is. Bijzondere aandacht wordt besteed aan dynamische monitoring van de nieren. De frequentie van laboratoriumonderzoek wordt individueel bepaald. Als indicatie kan het volgende schema worden voorgesteld: dagelijkse proteïnurie - eenmaal per trimester, bloedcreatinine - minstens eenmaal per maand, Reberg-test - minstens eenmaal per trimester, algemene urineanalyse - eenmaal per twee weken. De bloeddruk wordt gecontroleerd en indien nodig wordt een bloeddrukverlagende therapie voorgeschreven (of aangepast).
- Preventie en behandeling van obstetrische complicaties (foetoplacentale insufficiëntie, miskraam, gestosis, enz.) bestaan uit het gebruik van progesteronpreparaten, bloedplaatjesaggregatieremmers of anticoagulantia, membraanstabilisatoren en antioxidanten volgens de algemeen aanvaarde obstetrische regimes.
- Het monitoren van de conditie van de foetus
Het wordt uitgevoerd met het oog op tijdige diagnostiek en behandeling van complicaties zoals misvormingen, hypoxie, macrosomie en intra-uteriene groeivertraging van de foetus. Tussen de 7e en 10e week wordt een echo van de foetus gemaakt (om de levensvatbaarheid te bepalen, de kruin-stuitlengte te berekenen en de zwangerschapsduur te verduidelijken). Tussen de 16e en 18e week wordt een analyse uitgevoerd op serum-alfa-foetoproteïne (diagnose van neuralebuismisvormingen), β-CG en estriol. Tussen de 16e en 20e week wordt een herhalingsecho van de foetus gemaakt (diagnose van ernstige foetale misvormingen). Tussen de 22e en 24e week wordt een echocardiogram van de foetus gemaakt om foetale cardiovasculaire misvormingen te diagnosticeren. Vanaf de 28e week, om de twee weken, echografie van de foetus (om de groei van de foetus en de aanpassing van de grootte aan de zwangerschapsduur te beoordelen), doppler-echografie en beoordeling van het foetoplacentale complex. Vanaf de 32e week - wekelijkse cardiotocografie (vaker indien geïndiceerd, afhankelijk van de obstetrische situatie). In de latere stadia van de zwangerschap is dagelijkse registratie van de motorische activiteit van de foetus door de zwangere vrouw zelf noodzakelijk, waarbij de gegevens worden ingevoerd in een diabetesdagboek.
Doelen van de behandeling van diabetes tijdens de zwangerschap
- Stabiele compensatie van het koolhydraatmetabolisme gedurende de hele zwangerschap.
- Preventie van de ontwikkeling en behandeling van bestaande diabetische en obstetrische complicaties.
Pregestationale diabetes
- Doelglycemische waarden (capillair bloed): nuchter - 4,0–5,5 mmol/l, 2 uur na het eten < 6,7 mmol/l.
- Streefwaarden HbA1c (minimaal één keer per trimester) - binnen de referentiewaarden voor niet-zwangere vrouwen of lager.
- Ketonurie is afwezig.
Zwangerschapsdiabetes
- Doelglycemische waarden (capillair bloed): nuchter - < 5,0 mmol/l, 2 uur na het eten < 6,7 mmol/l.
- Streefwaarden HbA1c (minimaal één keer per trimester) - binnen de referentiewaarden voor niet-zwangere vrouwen of lager.
- Ketonurie is afwezig.
Indicaties voor ziekenhuisopname
Pregestationale diabetes
Zwangere vrouwen met diabetes mellitus type 1 en 2 krijgen doorgaans 3 geplande ziekenhuisopnames aanbevolen. De eerste - in de vroege stadia van de zwangerschap - voor een uitgebreid klinisch en laboratoriumonderzoek, waarbij wordt besloten over een verlenging van de zwangerschap, diabetescursus (voor vrouwen met diabetes mellitus die niet voorbereid zijn op een zwangerschap), waarbij de zwangerschapsduur wordt gespecificeerd en de diabetes mellitus wordt gecompenseerd. De tweede - tussen 21 en 24 weken zwangerschap - op een cruciaal moment voor decompensatie van diabetes mellitus, om het koolhydraatmetabolisme te compenseren en de progressie van diabetische en obstetrische complicaties te voorkomen. De derde - rond 32 weken zwangerschap - voor verdere monitoring en behandeling van obstetrische en diabetische complicaties, zorgvuldige observatie van de foetus, en het bepalen van het tijdstip en de methode van de bevalling.
Zwangerschapsdiabetes
Bij de eerste constatering van zwangerschapsdiabetes is ziekenhuisopname geïndiceerd voor verder onderzoek en keuze van therapie. Vervolgens wordt opname aanbevolen indien het beloop van de diabetes verergert en voor obstetrische indicaties.
Behandelingsmethoden voor diabetes tijdens de zwangerschap
Pregestationale diabetes
De belangrijkste maatregel in geval van zwangerschap bij vrouwen met diabetes mellitus is aanpassing van de hypoglycemische therapie. De "gouden standaard" van hypoglycemische therapie tijdens de zwangerschap is intensieve therapie met genetisch gemanipuleerde humane insulines. Als een vrouw een zwangerschap had gepland, zou ze tegen de tijd dat de zwangerschap optreedt al dit type insulinetherapie moeten gebruiken. Als een zwangerschap niet gepland was en optreedt bij een vrouw met diabetes mellitus type 2 die orale hypoglycemische geneesmiddelen gebruikt (sulfonylureumderivaten, acarbose, metformine, glitazonen, gliniden), moeten deze worden gestaakt en moet insulinetherapie worden voorgeschreven. Bij vrouwen met diabetes mellitus type 2 die een dieet volgen, is insulinetherapie meestal ook noodzakelijk wanneer een zwangerschap optreedt. Als een vrouw traditionele insulinetherapie volgde (voor diabetes mellitus type 1 en 2), moet ze worden overgezet op intensieve insulinetherapie in een schema van vijf injecties (kortwerkende insuline driemaal daags vóór de hoofdmaaltijden en middellangwerkende insuline 's ochtends vóór het ontbijt en vóór het slapengaan). Er zijn momenteel slechts beperkt gegevens beschikbaar over het gebruik van humane insuline-analogen tijdens de zwangerschap (insuline lispro, insuline aspart, insuline glargine, enz.).
Gezien de constant veranderende insulinebehoefte tijdens de zwangerschap, is het voor tijdige correctie van de insulinedosering noodzakelijk om in de vroege stadia om de twee weken een endocrinoloog te raadplegen en het diabetesdagboek te analyseren, en vanaf de 28e week wekelijks. Hierbij moet rekening worden gehouden met de patronen van veranderingen in insulinegevoeligheid en de kenmerken van insulinetherapie in verschillende stadia van de zwangerschap en de postpartumperiode.
In het eerste trimester van de zwangerschap neemt de gevoeligheid van het weefsel voor insuline toe, wat leidt tot een afname van de insulinebehoefte van de zwangere vrouw. Het risico op hypoglykemie neemt aanzienlijk toe, dus de insulinedosis moet tijdig worden verlaagd. Hyperglykemie mag echter ook niet worden toegestaan, aangezien de foetus in deze periode geen eigen insuline aanmaakt en de glucose van de moeder gemakkelijk via de placenta in de organen en weefsels van de foetus doordringt. Een overmatige verlaging van de insulinedosis leidt snel tot de ontwikkeling van ketoacidose, wat bijzonder gevaarlijk is omdat ketonlichamen de placentabarrière gemakkelijk passeren en een sterk teratogeen effect hebben. Het handhaven van normoglykemie en het voorkomen van ketoacidose in de vroege stadia van de zwangerschap zijn daarom noodzakelijk om ontwikkelingsafwijkingen bij de foetus te voorkomen.
Vanaf de 13e week van de zwangerschap neemt de insulinebehoefte toe onder invloed van placentaire hormonen met contra-insulaire werking, waardoor de insulinedosis die nodig is om normoglykemie te bereiken geleidelijk wordt verhoogd. Gedurende deze periode synthetiseert de foetus al zijn eigen insuline. Bij onvoldoende compensatie van diabetes leidt hyperglykemie bij de moeder tot hyperglykemie en hyperinsulinemie in de foetale bloedbaan. Foetale hyperinsulinemie is de oorzaak van complicaties zoals macrosomie (diabetische foetopathie), verminderde rijping van de longen van de foetus, respiratoir distresssyndroom bij de pasgeborene en neonatale hypoglykemie.
Vanaf de 32e week van de zwangerschap tot aan de bevalling neemt het risico op hypoglykemie weer toe. Gedurende deze periode kan de insulinedosis met 20-30% worden verlaagd. Verbetering van het beloop van diabetes tijdens deze zwangerschapsperiode gaat gepaard met een verhoogde glucoseconsumptie door de groeiende foetus en de "veroudering" van de placenta.
Tijdens de bevalling kunnen er aanzienlijke schommelingen in de bloedglucosespiegel optreden. Hyperglykemie en ketoacidose (tegen de achtergrond van de afgifte van contra-insulaire hormonen onder invloed van pijn en angst) en ernstige hypoglykemie in combinatie met zware fysieke inspanning tijdens de bevalling kunnen optreden.
Direct na de bevalling daalt de insulinebehoefte sterk, tot 0-5 E per dag bij sommige vrouwen. De laagste bloedsuikerspiegel wordt bereikt tussen de 1e en 3e dag na de bevalling. Gedurende deze periode moet de insulinedosis minimaal zijn. Tussen de 7e en 10e dag na de bevalling keert de insulinebehoefte geleidelijk terug naar het niveau van vóór de zwangerschap.
Zwangerschapsdiabetes
De eerste fase van de behandeling van zwangerschapsdiabetes is dieettherapie gecombineerd met gematigde fysieke activiteit. De belangrijkste principes van dieettherapie zijn het uitsluiten van licht verteerbare koolhydraten (suiker, honing, jam, snoep, vruchtensappen, enz.), evenals een fractionele, gelijkmatige inname van complexe koolhydraten gedurende de dag (3 hoofdmaaltijden en 3 tussenmaaltijden), waardoor u de postprandiale bloedsuikerspiegel onder controle kunt houden en hongerketose kunt voorkomen. De belangrijkste bronnen van koolhydraten zijn granen, pasta, ongezuurde bakkerijproducten, maïs, peulvruchten, aardappelen, enz. Het dieet moet rijk zijn aan eiwitten (1,5 g/kg lichaamsgewicht), vezels, vitaminen en mineralen. Vetten worden matig beperkt (om overmatige gewichtstoename te voorkomen). Een sterke beperking van het caloriegehalte van het dieet en volledig vasten tijdens de zwangerschap zijn gecontra-indiceerd!
Als de streefwaarden voor de bloedglucose binnen 1-2 weken niet worden bereikt tijdens het dieet, wordt insulinetherapie voorgeschreven. Vaak zijn kleine doses kortwerkende insuline vóór de hoofdmaaltijden voldoende om de koolhydraatstofwisseling te normaliseren. Naarmate de zwangerschap vordert, kan de insulinebehoefte echter veranderen. Het is met name belangrijk om te weten dat het voorschrijven van orale hypoglycemische medicijnen aan zwangere vrouwen absoluut onacceptabel is als het dieet niet effectief is! Tekenen van macrosomie bij echografie van de biometrie van de foetus kunnen een indicatie zijn voor het voorschrijven van insulinetherapie aan een zwangere vrouw met zwangerschapsdiabetes. Zwangere vrouwen met zwangerschapsdiabetes die insulinetherapie ondergaan, moeten een dagboek bijhouden waarin het volgende wordt vastgelegd: de resultaten van zelfcontrole van de bloedglucosewaarden (6-8 keer per dag), de hoeveelheid koolhydraten per maaltijd, berekend met behulp van het broodeenhedensysteem (BU), insulinedoses, lichaamsgewicht (wekelijks), aantekeningen (episodes van hypoglykemie, acetonurie, bloeddruk, enz.). Om de effectiviteit van een behandeling voor zwangerschapsdiabetes (dieettherapie, insulinetherapie) te beoordelen, wordt het gehalte aan geglycosyleerd hemoglobine minimaal één keer per trimester getest.
Complicaties en bijwerkingen van de behandeling
Bij zwangere vrouwen met diabetes mellitus en zwangerschapsdiabetes die insulinetherapie krijgen en goed gecompenseerd worden, is het optreden van milde hypoglykemie onvermijdelijk, die onschadelijk is voor moeder en foetus. Vrouwen zouden milde vormen van hypoglykemie zelfstandig moeten kunnen stoppen om het ontstaan van ernstige (met verminderd bewustzijn) hypoglykemische reacties te voorkomen.
 [ 32 ], [ 33 ], [ 34 ], [ 35 ]
[ 32 ], [ 33 ], [ 34 ], [ 35 ]
Timing en methoden van levering
Pregestationale diabetes
De termijn en de methode van de bevalling worden individueel bepaald. De optimale termijn is 37-38 weken, de voorkeursmethode is een geprogrammeerde bevalling via het natuurlijke geboortekanaal. Het verloop van de bevalling bij vrouwen met diabetes mellitus kan gecompliceerd zijn door de aanwezigheid in de meeste gevallen van foetoplacentale insufficiëntie, gestosis en vaak foetale macrosomie en polyhydramnion. Het is noodzakelijk om ervoor te zorgen dat een keizersnede alleen wordt uitgevoerd bij obstetrische indicaties, maar in de praktijk bereikt de frequentie van operatieve bevalling via een keizersnede bij vrouwen met diabetes mellitus vaak 50% of meer. Aanvullende indicaties voor een keizersnede bij diabetes mellitus kunnen de progressie van chronische en de ontwikkeling van acute diabetische complicaties zijn. Een vroege bevalling wordt uitgevoerd in geval van een sterke verslechtering van de toestand van de foetus, progressie van gestosis, retinopathie (het optreden van meerdere verse bloedingen in de fundus), nefropathie (ontwikkeling van tekenen van nierfalen). In de nacht vóór een keizersnede krijgt een zwangere vrouw met diabetes mellitus een normale dosis middellangwerkende insuline. Op de dag van de operatie worden de subcutane insuline-injecties stopgezet en wordt er, onder glykemische controle, om de 1 à 2 uur een intraveneuze infusie van een glucose-kaliummengsel met insuline gestart met behulp van de expressmethode. De streefwaarde voor de glykemie tijdens de bevalling of keizersnede (in capillair bloed) is 4-7 mmol/l. Antibiotica worden gebruikt om het risico op infectieuze complicaties in de postpartumperiode te verminderen.
Zwangerschapsdiabetes
Zwangerschapsdiabetes zelf is geen indicatie voor een keizersnede of een vroeggeboorte vóór het einde van de zwangerschapsduur van 38 volledige weken. De optimale tijd voor een bevalling is in de 38e week van de zwangerschap (tenzij de obstetrische situatie anders vereist). Verlenging van de zwangerschap na 38 weken is niet geïndiceerd, omdat dit het risico op macrosomie verhoogt. De wijze van bevallen wordt bepaald door obstetrische indicaties.
Verder beheer
Pregestationale diabetes
Bij diabetes mellitus type 2 tijdens de borstvoeding wordt aanbevolen de insulinetherapie voort te zetten, aangezien het gebruik van orale antidiabetica tijdens de lactatie hypoglykemie bij het kind kan veroorzaken. Na het stoppen van de lactatie dienen vrouwen met diabetes mellitus type 1 en 2 een endocrinoloog te raadplegen om de antidiabetische en symptomatische therapie aan te passen (voorschrijven van moderne analogen van humane insuline, orale antidiabetica (voor diabetes mellitus type 2), statines, enz.), en om diabetische complicaties te blijven monitoren en behandelen. Vóór ontslag uit het ziekenhuis (na de bevalling) is het raadzaam om mogelijke anticonceptiemethoden te bespreken.
Zwangerschapsdiabetes
Na de bevalling heeft 98% van de vrouwen met zwangerschapsdiabetes een genormaliseerd koolhydraatmetabolisme. Als dit niet gebeurt, moet men denken aan diabetes mellitus type 1, die zich voor het eerst tijdens de zwangerschap heeft ontwikkeld (als de insulinebehoefte blijft bestaan) of diabetes mellitus type 2 (als insulinetherapie niet nodig is). Alle vrouwen met zwangerschapsdiabetes lopen een verhoogd risico op het ontwikkelen van diabetes mellitus type 2. Daarom moeten ze 1,5 tot 3 maanden na de bevalling een endocrinoloog raadplegen voor een nauwkeurige beoordeling van de koolhydraatmetabolismestatus (door een orale glucosetolerantietest met 75 g glucose uit te voeren) en de frequentie van dynamische observatie te bepalen.
Meer informatie over de behandeling
Het voorkomen
Preventie van pregestationale diabetes hangt af van de pathogene vorm ervan (diabetes mellitus type 1, diabetes mellitus type 2, andere vormen van diabetes mellitus) en is een van de meest urgente en nog steeds volkomen onopgeloste problemen van de moderne geneeskunde.
Preventie van complicaties van pregestationale diabetes (voor moeder en foetus) is gebaseerd op de wijdverbreide promotie van voorbereiding vóór de zwangerschap bij vrouwen met diabetes. Het is inmiddels bewezen dat zwangerschapsplanning de meest veelbelovende richting is om de zwangerschapsprognose te verbeteren bij vrouwen met diabetes type 1 en type 2. De belangrijkste principes van voorbereiding vóór de zwangerschap zijn:
- het informeren van vrouwen over de risico's die gepaard gaan met een ongeplande zwangerschap tegen de achtergrond van een slechte metabole controle (hoog risico op misvormingen en verlies van de foetus, gecompliceerde zwangerschap, progressie van chronische vasculaire complicaties van diabetes tot aan verlies van het gezichtsvermogen en de noodzaak van hemodialyse);
- het bereiken van een strikte compensatie van diabetes mellitus (het bereiken van een geglyceerd hemoglobinegehalte van minder dan 7% zonder de frequentie van hypoglykemie te verhogen) ten minste 2–3 maanden vóór de zwangerschap en gedurende de hele zwangerschap;
- screening en behandeling van chronische diabetische complicaties vóór de zwangerschap;
- identificatie en behandeling van gelijktijdige gynaecologische en extragenitale ziekten vóór de zwangerschap.
De implementatie van de basisprincipes van pre-gravidische voorbereiding wordt uitgevoerd door de volgende methoden:
- verandering van levensstijl: gezonde voeding, stoppen met roken, foliumzuursuppletie (4–5 mg/dag), consumptie van gejodeerd zout worden aanbevolen;
- uitgebreid onderzoek en behandeling door een ervaren multidisciplinair team van specialisten (endocrinoloog, gynaecoloog, therapeut, oogarts, neuroloog, geneticus en anderen);
- integratie van vrouwen in het diabetesmanagement (opleiding in diabetesschool);
- anticonceptie gedurende de gehele periode van het bereiken van diabetescompensatie en behandeling van gelijktijdige pathologie;
- aanpassing van de hypoglycemische en andere medicamenteuze behandeling: bij diabetes type 2 moeten orale hypoglycemische geneesmiddelen worden stopgezet en moet insulinetherapie worden voorgeschreven. Ook ACE-remmers, statines, enz. moeten worden stopgezet.
De belangrijkste punten tijdens onderzoek door specialisten van verschillende profielen zijn de volgende. Bij onderzoek van het cardiovasculaire systeem is het noodzakelijk om de aanwezigheid en ernst van arteriële hypertensie, coronaire hartziekte, diabetische macroangiopathie en andere hart- en vaatziekten te verduidelijken. Een gedetailleerd onderzoek van de nieren moet antwoord geven op de vraag naar de aanwezigheid en het stadium van diabetische nefropathie, asymptomatische bacteriurie, chronische pyelonefritis, enz. Een consult bij een neuroloog is noodzakelijk voor de diagnose van sensomotorische neuropathie, verschillende vormen van autonome diabetische neuropathie (cardiovasculair, gastro-intestinaal, urogenitaal) en diabetisch voetsyndroom. Het is ook noodzakelijk om de toestand van andere organen van het endocriene systeem te beoordelen: allereerst de schildklier. Een onderzoek van de fundus met een verwijde pupil door een ervaren oogarts is verplicht om het stadium van diabetische retinopathie en de indicaties voor laserfotocoagulatie van het netvlies te bepalen. Indien dergelijke indicaties worden vastgesteld, dient laserfotocoagulatie van het netvlies vóór de zwangerschap te worden uitgevoerd. Een uitgebreid onderzoek door een gynaecoloog is noodzakelijk om de toestand van de voortplantingsfunctie en de aanwezigheid van specifieke en niet-specifieke genitale infecties te beoordelen. Indien er infectiehaarden (urogenitaal, odontogeen, KNO-infectie) worden vastgesteld, is het noodzakelijk deze vóór de zwangerschap te ontsmetten, aangezien de aanwezigheid van een chronisch ontstekingsproces in het lichaam de compensatie van diabetes mellitus compliceert.
Nadat de uitslag van het onderzoek bekend is, worden in overleg de relatieve en absolute contra-indicaties voor het voldragen van een zwangerschap bepaald.
Absolute contra-indicaties voor zwangerschap bij diabetes zijn:
- ernstige diabetische nefropathie met proteïnurie en tekenen van beginnend chronisch nierfalen;
- progressieve, refractaire proliferatieve retinopathie;
- ernstige ischemische hartziekte;
- ernstige autonome neuropathie (orthostatische hypotensie, gastroparese, enteropathie, verlies van het vermogen om hypoglykemie te herkennen).
Er moet rekening worden gehouden met relatieve contra-indicaties voor zwangerschap bij diabetes mellitus:
- decompensatie van de ziekte in de vroege periode van de zwangerschap (de ontwikkeling van diabetische ketoacidose tijdens deze periode verhoogt het risico op ontwikkelingsafwijkingen bij de foetus);
- een combinatie van diabetes mellitus met ernstige bijkomende ziekten (bijvoorbeeld chronische, steeds terugkerende pyelonefritis, actieve tuberculose, bloedziekten, hartziekten, enz.).
Preventie van zwangerschapsdiabetes bestaat uit het corrigeren van de risicofactoren die de ontwikkeling ervan kunnen beïnvloeden (vooral obesitas). Preventie van complicaties van zwangerschapsdiabetes (voor moeder en foetus) bestaat uit vroege opsporing en actieve behandeling (uitbreiding van de indicaties voor insulinetherapie) van deze ziekte.
Het is al lang bekend dat fysieke activiteit de glucosehomeostase verbetert via directe of indirecte effecten op de insulinegevoeligheid via meerdere mechanismen. Fysieke activiteit heeft bijvoorbeeld onafhankelijke effecten op de glucoseafvoer, waarbij zowel de insuline-gemedieerde als de niet-insuline-gemedieerde glucoseafvoer wordt verhoogd. [ 36 ], [ 37 ] Fysieke activiteit kan ook langetermijneffecten hebben op de verbetering van de insulinegevoeligheid via toename van de vetvrije massa. [ 38 ] Bovendien zijn voordelen bij het voorkomen of vertragen van de ontwikkeling van diabetes type 2 herhaaldelijk gemeld bij niet-zwangere vrouwen. [ 39 ], [ 40 ] Fysieke activiteit kan dus het potentieel hebben om GDM en de daarmee gepaard gaande negatieve gevolgen voor de gezondheid te voorkomen.
Prognose
Ondanks het feit dat een zwangerschap bij vrouwen met diabetes mellitus gepaard gaat met een hoog risico op obstetrische en perinatale complicaties, kunnen zwangerschapsplanning en een rationeel beheer ervan bijdragen aan een aanzienlijke vermindering van ongunstige zwangerschapsuitkomsten voor de moeder met diabetes mellitus en haar nakomelingen.

